10 Princípios da RELAÇÃO CIRURGIÃO-PACIENTE


Quando a perspectiva de uma cirurgia surge, seja para corrigir uma condição médica, melhorar a estética ou simplesmente enfrentar uma situação inesperada, o medo e a apreensão são reações naturais. A visão de dor, complicações e a sensação de perda de controle podem ser opressoras, especialmente diante dos avanços tecnológicos prometidos pela medicina. No entanto, para enfrentar esses desafios de forma eficaz e justa, é crucial entender o processo cirúrgico e os papéis envolvidos. Aqui estão algumas orientações para pacientes e familiares, com base em princípios éticos e práticos da medicina moderna.
1. Relação Paciente-Cirurgião (ã): Construindo Confiança
A confiança mútua entre paciente e médico é fundamental. Evite se submeter a pressões para procedimentos rápidos e impessoais. Um relacionamento humanizado, onde o médico dedica tempo para entender o paciente, é essencial para evitar acusações injustas e frustrações. As consultas devem ser um espaço para esclarecimentos detalhados e empáticos, não apenas para realizar procedimentos.
2. Clareza e Transparência na Informação
Informações claras sobre o procedimento, suas consequências e riscos são essenciais. Evite jargões técnicos e explique cada aspecto da cirurgia em termos compreensíveis. A comunicação aberta reduz a ansiedade e prepara os pacientes para os possíveis desdobramentos da cirurgia.
3. Expectativas Realistas
Especialmente em procedimentos estéticos, alinhar as expectativas do paciente com a realidade é crucial. Muitas vezes, expectativas irreais podem levar a descontentamentos. É importante discutir de maneira honesta o que a cirurgia pode realmente alcançar e o que pode ser meramente aspiracional.
4. Avaliação Abrangente do Risco
O risco cirúrgico não se limita a aspectos cardíacos. Uma avaliação completa deve considerar todos os sistemas do corpo e a saúde mental do paciente. Exames físicos completos e, se necessário, avaliações psicológicas são partes vitais do pré-operatório.
5. O Papel do Anestesiologista
A escolha e a administração da anestesia são responsabilidades cruciais e devem ser discutidas com o anestesiologista. A decisão sobre o tipo de anestesia deve considerar as melhores práticas e o estado de saúde do paciente, não apenas a preferência do cirurgião.
6. Preparação para Possíveis Mudanças
A cirurgia pode trazer surpresas. É importante que o paciente esteja ciente de que o plano cirúrgico pode mudar com base nas condições encontradas durante o procedimento. Essas mudanças podem influenciar o tempo de recuperação e os custos envolvidos.
7. Documentação Completa
Preencher adequadamente o prontuário médico é crucial. Todos os detalhes, desde os exames realizados até os esclarecimentos fornecidos, devem estar documentados com precisão. Essa prática não apenas protege o paciente, mas também o profissional médico.
8. Comunicação Detalhada do Procedimento
Descreva minuciosamente o ato cirúrgico e os materiais encaminhados para análise. Certifique-se de que todos os procedimentos sejam seguidos corretamente e que todos os materiais estejam devidamente identificados.
9. Pós-Operatório: Acompanhamento e Cuidados
O acompanhamento pós-operatório deve ser meticuloso. Registre as datas e horários das visitas médicas e todas as providências tomadas. Forneça orientações claras sobre a alta e o acompanhamento ambulatorial.
10. Atenção ao Estado Emocional do Paciente
Pacientes com instabilidade emocional podem ter uma experiência mais difícil com a cirurgia. É vital que essas questões sejam abordadas com apoio especializado para garantir que o paciente esteja mentalmente preparado para o procedimento.
Conclusão
A ética na medicina, especialmente na cirurgia, vai além dos conceitos de eficiência técnica e competência. Trata-se de respeito mútuo e comunicação aberta entre médico e paciente. A prática médica ideal exige não apenas habilidades técnicas e conhecimento, mas também empatia, compreensão e um compromisso com a integridade e o bem-estar do paciente. Assim, com preparação cuidadosa e uma abordagem centrada no paciente, é possível enfrentar os desafios da cirurgia com confiança e esperança. Esta abordagem humanizada e informativa ajuda a construir uma relação de confiança, minimizando o medo e a ansiedade associados ao tratamento cirúrgico e garantindo que todos os aspectos do cuidado sejam geridos com a maior consideração e respeito.
PRINCIPLES OF OSTOMY MANAGEMENT

The creation of a stoma is a technical exercise. Like most undertakings, if done correctly, the stoma will usually function well with minimal complications for the remainder of the ostomate’s life. Conversely, if created poorly, stoma complications are common and can lead to years of misery. Intestinal stomas are in fact enterocutaneous anastomoses and all the principles that apply to creation of any anastomosis (i.e., using healthy intestine, avoiding ischemia and undue tension) are important in stoma creation.
PREVENTION COMPLICATIONS OF COLON SURGERY
COMPLICATIONS OF COLON SURGERY_REVIEW ARTICLE

Colon surgery represents a high number of patients treated at a department of gastrointestinal surgery and is not limited to colon cancer. It includes other non-neoplastic pathologies such as inflammatory bowel disease, diverticular disease or colonic volvulus. As with any major procedure, colon surgery patients may present serious or even fatal complications. The incidence of postoperative complications from colon surgery has been estimated at between 10% and 30% according to selected series. Preventive measures against surgical complications include selection of an appropriate procedure for the patient as well as good preoperative care, appropriate surgical technique and good postoperative management. When diagnosis has been established, risks for patient should be assessed according to patient’s health conditions and type of surgery accomplished. When the patient meets the surgical requirements, an appropriate course of preoperative care should be carried out including colon wash antibiotics and antithrombotic prophylaxis. Postoperative period will be equivalent to any major abdominal surgery. Typically, it was considered appropriate to wait a few days before initiating feeding in order to protect anastomosis; however, some authors agree that an early oral diet hours after intervention is not associated with a higher risk of anastomotic dehiscence and other complications.
Sleeve Gastrectomy: Complications and Management
SLEEVE GASTRECTOMY COMPLICATIONS_REVIEW ARTICLE
 Obesity is a common disease affecting adults and children. The incidence of obesity in worldwide is increasing. Laparoscopic sleeve gastrectomy (LSG) is a relatively new and effective procedure for weight loss. Owing to an increase in the number of bariatric surgical procedures, general surgeons should have an understanding of the complications associated with LSG and an approach for dealing with them. Early postoperative complications following LSG that need to be identified urgently include bleeding, staple line leak and development of an abscess. Delayed complications include strictures, nutritional deficiencies and gastresophageal reflux disease. We discuss the principles involved in the management of each complication.
Obesity is a common disease affecting adults and children. The incidence of obesity in worldwide is increasing. Laparoscopic sleeve gastrectomy (LSG) is a relatively new and effective procedure for weight loss. Owing to an increase in the number of bariatric surgical procedures, general surgeons should have an understanding of the complications associated with LSG and an approach for dealing with them. Early postoperative complications following LSG that need to be identified urgently include bleeding, staple line leak and development of an abscess. Delayed complications include strictures, nutritional deficiencies and gastresophageal reflux disease. We discuss the principles involved in the management of each complication.
“COMO PODEMOS CURAR A MEDICINA?”
“Nos últimos anos percebemos que estávamos na mais profunda crise da existência da medicina, devido a algo sobre o que você normalmente não pensa quando você é um médico preocupado em fazer o bem para as pessoas, que é o custo do tratamento de saúde. Não há um país no mundo que não esteja perguntando agora se podemos custear o que médicos fazem. A luta política que desenvolvemos tornou-se aquela sobre se o governo é o problema ou se as companhias de seguro são o problema. E a resposta é sim e não; é mais profundo que tudo isso. A causa de nossos problemas é, na verdade, a complexidade que a ciência nos deu. E para entender isso, voltarei algumas gerações…”
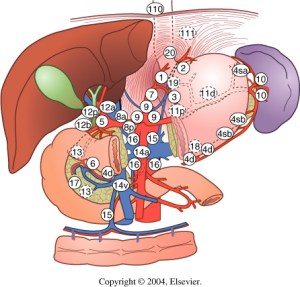
Ebook: Princípios da Cirurgia Hepatobiliar

Cirurgia Hepatobiliar
Considera-se que a cirurgia hepática começou após o advento da anestesia e da anti-sepsia. No entanto, muito antes disso, diversos autores já relatavam suas experiências com ressecções do fígado. As primeiras descrições de “cirurgias hepáticas” consistiam no relato de avulsões parciais ou totais de porções do fígado após lesões traumáticas do abdome. O relato de Elliot (1897) exemplifica muito dos temores dos cirurgiões da época: “O fígado (…) é tão friável, tão cheio de vasos e tão evidentemente impossível de ser suturado que parece ser improvável o manejo bem sucedido de grandes lesões de seu parênquima”.
CIRURGIA HEPATOBILIAR_ASPECTOS BÁSICOS
Lymph Node Dissection in Gastric Adenocarcinoma
Extent of lymph node dissection has been an area of controversy in gastric adenocarcinoma for many years. Some surgeons believe that cancer metastasizes through a stepwise progression, and an extensive lymphadenectomy is necessary to improve survival and/or cure the patient. Other physicians argue that extensive ly-mphadenectomies only add pe-rioperative morbidity and mor-tality and do not improve survival. Asian countries have been performing extended lymphadenectomies routinely for many years with promising survival data, although Western countries have not been able to reproduce those results. Much of the controversy surrounding lymphadenectomies started in the 1980s when Japanese studies reported superior survival rates matched stage for stage, compared to the United States. This was theorized to be secondary to the more extensive lymphadenectomy performed in Japan compared to the United States.

A United Kingdom study randomized 400 patients to either a D1 or a D2 lymph node dissection. Those patients with tumors in the upper or middle third of the stomach underwent a distal pancreaticosplenectomy to obtain retropancreatic and splenic hilar nodes. While the 5-year survival rates were not statistically significant between the two groups, on multivariate analyses it was noted that those patients in the D2 group that did not undergo the distal pancreaticosplenectomy had an increased survival compared with the D1 group. A trial in the Netherlands randomized 380 gastric cancer patients to a D1 lymphadenectomy and 331 patients to a D2 lymphadenectomy. Similar to the United Kingdom study, there was not a significant difference in survival between the two groups, even when followed out to 11 years. There was a significant increase in postoperative complications in the D2 group compared with the D1 group (43 % vs. 25 %, respectively) as well as mortality (10 % vs. 4 %, respectively).
The data from these two studies suggest that a pancreaticosplenectomy performed to harvest lymph nodes seems to only add morbidity and mortality while not improving survival. One concern raised about the prior two studies was the variation in surgical technique and lack of standardization of surgeon experience. A Taiwanese study accounted for this by performing the study at a single institution with three surgeons, each of whom had completed at least 25 D3 lymph node dissections prior to the study. Patients with gastric cancer were randomized to a D1 lymph node dissection (defined as resection of perigastric lymph nodes along the lesser and greater curves of the stomach) or a D3 lymph node dissection (defined as resection of additional lymph nodes surrounding the splenic, common hepatic, left gastric arteries, nodes in the hepatoduodenal ligament, and retropancreatic lymph nodes). There was an overall 5-year survival benefit with the D3 group of 60 % compared with the D1 group of 54 %. A Japanese study evaluated a more aggressive lymph node dissection and randomized patients to a D2 dissection or a para-aortic lymph node dissection (PAND). There was no significant difference in 5-year survival between the two groups with a trend toward an increase in complications in the PAND group. Multiple studies have shown that the number of positive lymph nodes is a significant predictor of survival. Current AJCC guidelines stipulate that at least 15 lymph nodes are needed for pathologic examination to obtain adequate staging.
Laparoscopic techniques have become an integral part of surgical practice over the past several decades. For gastric cancer, multiple retrospective studies have reported the advantages of laparoscopic gastrectomy (LG) over open gastrectomy (OG). A recent meta-analysis of 15 nonrandomized comparative studies has also shown that although LG had a longer operative time than OG, it was associated with lower intraoperative blood loss, overall complication rate, fewer wound-related complications, quicker recovery of gastrointestinal motility with shorter time to first flatus and oral intake, and shorter hospital stay. A randomized prospective trial comparing laparoscopic assisted with open subtotal gastrectomy reported that LG had a significantly lower blood loss (229 ± 144 ml versus 391 ± 136 ml; P< 0.001), shorter time to resumption of oral intake (5.1 ± 0.5 days versus 7.4 ± 2 days; P< 0.001), and earlier discharge from hospital (10.3 ± 3.6 days versus 14.5 ± 4.6 days; P< 0.001).
Colonoscopia : Quais as principais complicações?
Colonoscopy is a commonly performed procedure for the diagnosis and treatment of a wide range of conditions and symptoms and for the screening and surveillance of colorectal neoplasia. Although up to 33% of patients report at least one minor, transient GI symptom after colonoscopy, serious complications are uncommon. In a 2008 systematic review of 12 studies totaling 57,742 colonoscopies performed for average risk screening, the pooled overall serious adverse event rate was 2.8 per 1000 procedures. The risk of some complications may be higher if the colonoscopy is performed for an indication other than screening. The colorectal cancer miss rate of colonoscopy has been reported to be as high as 6% and the miss rate for adenomas larger than 1 cm is 12% to 17%. Although missed lesions are considered a poor outcome of colonoscopy, they are not a complication of the procedure per se and will not be discussed further in this document. Over 85% of the serious colonoscopy complications are reported in patients undergoing colonoscopy with polypectomy. An analysis of Canadian administrative data, including over 97,000 colonoscopies, found that polypectomy was associated with a 7-fold increase in the risk of bleeding or perforation. However, complication data are often not stratified by whether or not polypectomy was performed. Therefore, complications of polypectomy are discussed with those of diagnostic colonoscopy. A discussion of the diagnosis and management of all complications of colonoscopy is beyond the scope of this document, although general principles are reviewed.
Laparoscopic Colorectal Surgery
With the introduction of laparoscopic colectomy nearly 20 years ago, a relatively slow adoption of laparoscopic colorectal surgery into surgical practice has taken place. It is estimated that 10% to 25% of all colorectal resections are performed utilizing laparoscopy. The persistent steep learning curve, the lack of high-volume colorectal surgery by general surgeons (who perform the bulk of colonic resection in the United States), and the modest advantages reported are but a few of the reasons that the percentage of laparoscopic colorectal procedures has not dramatically risen. With the publication of several large, prospective randomized trials for colon cancer, along with the interest in single-port surgery and natural orifice surgery, there appears to be a renewed interest in minimally invasive procedures for the colon and rectum. This chapter will provide an overview of these issues and offer a current assessment of the common diseases to which minimally invasive techniques have been applied.
Learning Curve
Numerous previous studies have evaluated the learning curve involved in laparoscopic colectomy. It is estimated by conventional laparoscopic techniques that the learning curve for laparoscopic colectomy is at least 20 cases but more likely 50 cases. The need to work in multiple quadrants of the abdomen, the need for a skilled laparoscopic assistant, and the lack of yearly volume has kept the learning curve relatively steep. The surgeon may also need to work in reverse angles to the camera. All of these combined add to the complexity of the procedure and result in the need to perform a number of cases before the surgeon and surgical team become proficient. More recent publications have suggested the learning curve is more than 20 cases. In a prospective randomized study of colorectal cancer in the United Kingdom, the CLASICC trial, surgeons had to perform at least 20 laparoscopic resections before they were allowed to enter the study. The study began in July 1996 and was completed in July 2002. Despite the surgeons’ prior experience, the rate of conversion dropped from 38% to 16% over the course of the study, suggesting that a minimum of 20 cases may not be enough to overcome the learning curve. In the COLOR trial from Europe, another prospective randomized study for colon cancer that required a prerequisite experience in laparoscopic colon resection before surgeons could enter patients in the study, surgeon and hospital volume were directly related to a number of operative and postoperative outcomes. The median operative time for high-volume hospitals (>10 cases/year) was 188 minutes, compared to 241 minutes for low-volume hospitals (<5 cases/year); likewise, conversion rates were 9% versus 24% for the two groups. High-volume groups also had more lymph nodes in the resected specimens, fewer complications, and shortened hospital stays. These two relatively recent multicenter studies suggest that the learning curve is clearly greater than 20 cases and that surgeons need to perform a minimum yearly number of procedures to maintain their skills.
Outcomes
There may not be another area in recent surgical history that has been more heavily scrutinized than laparoscopic colorectal surgery. The plethora of accumulated data allows a careful assessment of all outcome measures for nearly every colorectal disease and procedure. In comparison to conventional colorectal surgery, the benefits of laparoscopy for colorectal procedures compared to open techniques include a reduction in postoperative ileus, postoperative pain, and a concomitant reduction in the need for analgesics; an earlier tolerance of diet; a shortened hospital stay; a quicker resumption of normal activities; improved cosmesis; and possibly preservation of immune function. This is offset by a prolongation in operative time, the cost of laparoscopic equipment, and the learning curve for these technically challenging procedures. When reporting the outcomes of laparoscopic colectomy, a natural selection bias applies when comparing conventional and laparoscopic cases. The most complex cases are generally not suitable for a laparoscopic approach and therefore are performed via an open approach. Also, in many series the results of the successfully completed laparoscopic cases are compared to conventional cases, and the cases converted from a laparoscopic to a conventional procedure may be analyzed separately. Few studies, with the exception of the larger prospective randomized studies, leave the converted cases in the laparoscopic group as part of the “intention to treat” laparoscopic group. This clearly introduces selection bias.
Although the results of prospective randomized trials are available for almost every disease process requiring colorectal resection, the majority of studies of laparoscopic colectomy are retrospective case-control series or noncomparative reports. The conclusions regarding patient outcomes must therefore come from the repetitiveness of the results rather than the superiority of the study design. For any one study, the evidence may be weak; but collectively, because of the reproducibility of results by a large number of institutions, even with different operative techniques and postoperative management parameters, the preponderance of evidence favors a minimally invasive approach with respect to postoperative outcomes.
Operative Time
Nearly all the comparative studies provide information regarding operative times. The definition of the operative time may vary with each series, and there may be different groups of surgeons performing the laparoscopic and conventional procedures. With the exception of a few reports, nearly all studies demonstrated a prolonged operative time associated with laparoscopic procedures. In prospective randomized trials, the procedure was roughly 40 to 60 minutes longer in the laparoscopic groups. As the surgeon and team gain experience with laparoscopic colectomy, the operating times do reliably fall, but rarely do they return to the comparable time for a conventional approach.
Return of Bowel Activity and Resumption of Diet
Reduction in postoperative ileus is one of the proposed major advantages of minimally invasive surgery. Nearly all of the retrospective and prospective studies comparing open and laparoscopic colectomy have shown a statistically significant reduction in the time to passage of flatus and stool. Most series demonstrate a 1- to 2-day advantage for the laparoscopic group. Whether the reduction of ileus relates to less bowel manipulation or less intestinal exposure to air during minimally invasive surgery remains unknown. With the reduction in postoperative ileus, the tolerance by the patient of both liquids and solid foods is quicker following laparoscopic resection. The time to resumption of diet varies from 2 days to 7 days, but in the majority of comparative studies, this is still 1 to 2 days sooner than in patients undergoing conventional surgery. Again, the physician and patient were not blinded in nearly all studies, which may have altered patient expectations. However, the overwhelming reproducible data reported in both retrospective and prospective studies of laparoscopic procedures does likely favor a reduction of postoperative ileus and tolerance of liquid and solid diets.
Postoperative Pain
To measure postoperative pain, a variety of assessments have been performed to demonstrate a significant reduction in pain following minimally invasive surgery; some studies utilize an analog pain scale, and others measure narcotic requirements. Physician bias and psychologic conditioning of patients may interfere with the evaluation of postoperative pain. There are also cultural variations in the response to pain. Three of the early prospective randomized trials have evaluated pain postoperatively, and all three have found a reduction in narcotic requirements in patients undergoing laparoscopic colectomy. In the COST study, the need both for intravenous and oral analgesics was less in patients undergoing successfully completed laparoscopic resections. Numerous other nonrandomized studies have shown a reduction in postoperative pain and narcotic usage.
Length of Stay
The quicker resolution of ileus, earlier resumption of diet, and reduced postoperative pain has resulted in a shortened length of stay for patients after laparoscopic resection when compared to traditional procedures. Recovery after conventional surgery has also been shortened, but in the absence of minimally invasive techniques, it would seem unlikely that the length of stay could be further reduced. In nearly all comparative studies, the length of hospitalization was 1 to 6 days less for the laparoscopic group. Although psychological conditioning of the patient cannot be helped and likely has a desirable effect, the benefits of minimally invasive procedures on the overall length of stay cannot be discounted. The benefit, however, is more likely a 1 to 2 day advantage only. The more recent introduction of clinical pathways, both in conventional and laparoscopic surgery, has also narrowed the gap but appears to be more reliable in patients undergoing a minimally invasive approach.
Hospital Costs
One of the disadvantages of laparoscopy is the higher cost related to longer operative times and increased expenditures in disposable equipment. Whether the total cost of the hospitalization (operative and hospital costs) is higher following laparoscopic colectomy is debatable. A case-control study from the Mayo Clinic looked at total costs following laparoscopic and open ileocolic resection for Crohn’s disease (CD). In this study, 66 patients underwent laparoscopic or conventional ileocolic resection and were well matched. Patients in the laparoscopic group had less postoperative pain, tolerated a regular diet 1 to 2 days sooner, and had a shorter length of stay (4 vs. 7 days). In the cost analysis, despite higher operative costs, the overall mean cost was $3273 less in the laparoscopic group. The procedures were performed by different groups of surgeons at the institution, and although the surgeons may have introduced biases, this study was undertaken during the current era of cost containment, in which all physicians are encouraged to reduce hospital stays. The results are similar for elective sigmoid diverticular resection with a mean cost savings of $700 to $800. Clearly, if operative times and equipment expenditure are minimized, the overall cost of a laparoscopic resection should not exceed a conventional approach.
Tratamento Laparoscópica da DIVERTICULITE AGUDA
O aumento da prevalência de doença diverticular fez o seu adequado manuseio mais um assunto de debate constante. Especialmente para os casos de diverticulite, progresso considerável tem sido feito em termos de diagnóstico e tratamento. Diagnóstico apropriado em TC e técnicas intervencionistas são agora amplamente disponíveis, bem como agentes antimicrobianos eficazes. Finalmente, como a ressecção cirúrgica do cólon envolvido é a única maneira de erradicar definitivamente essa condição, a colectomia eletiva laparoscópica surgiu como uma opção segura e interessante entre as opções de tratamento. Embora tenha sido recentemente contestada sobre a sua progressão, a história natural da diverticulite é assumida como sendo a de recorrência ao longo do tempo, pelo menos, em um terço dos pacientes. O medo das complicações desta doença benigna e prevalente tem motivado sociedades médicas e cirúrgicas para produzir orientações e consensos sobre o assunto. A mortalidade geralmente vem de sepse recorrente e/ou operações de emergência para casos mais complicados. Como resultado, o procedimento cirúrgico mais realizado, a sigmoidectomia eletiva, é normalmente indicada para todos os casos complicados e muitos dos não-complicados. A abordagem laparoscópica para a colectomia esquerda tem evoluído e condições seguras são oferecidas aos pacientes, quando realizado por cirurgiões experientes em laparoscopia.
LIFE AS A SURGEON

Life as a Surgeon
Surgical careers begin long before one is known as a surgeon. Medicine in general, and surgery in particular, is competitive from the start. As the competition begins, in college or earlier, students are confronted with choices of doing what interests them and what they may truly enjoy vs doing what is required to get to the next step. It is easy to get caught up in the routine of what is required and to lose track of why one wanted to become a doctor, much less a surgeon, in the first place. The professions of medicine and surgery are vocations that require extensive knowledge and skill. They also require a high level of discretion and trustworthiness. The social contract between the medical profession and the public holds professionals to very high standards of competence and moral responsibility. Tom Krizek goes on to explain that a profession is a declaration of a way of life ‘‘in which expert knowledge is used not primarily for personal gain, but for the benefit of those who need that knowledge.’’
For physicians, part of professionalism requires that when confronted with a choice between what is good for the physician and what is good for the patient, they choose the latter. This occurs and is expected sometimes to the detriment of personal good and that of physicians’ families. Tom Krizek even goes so far as to question whether surgery is an ‘‘impairing profession.’’ This forces one to consider the anticipated lifestyle. In sorting this out, it is neither an ethical breach nor a sign of weakness to allocate high priority to families and to personal well-being. When trying to explain why surgery may be an impairing profession, Krizek expands with a cynical description of the selection process. Medical schools seek applicants with high intelligence; responsible behavior; a studious, hard-working nature; a logical and scientific approach to life and academics; and concern for living creatures. He goes further to explain that in addition to these characteristics, medical schools also look for intensity and drive, but are often unable to make distinctions among those who are too intense, have too much drive, or are too ingratiating.
Medical School
There are many ethical challenges confronting medical students. As they start, medical students often have altruistic intentions, and at the same time are concerned with financial security. The cost of medical education is significant. This can encourage graduates to choose specialty training according to what will provide them the most expedient means of repaying their debt. This can have a significant, and deleterious, impact on the health care system in that the majority of medical graduates choose to pursue specialty training, leaving a gap in the availability of primary care providers. As medical students move into their clinical training, they begin interacting with patients. One concern during this time is how medical students should respond and carry on once they believe that a mistake on their part has resulted in the injury or death of another human being. In addition, the demands of studying for tests, giving presentations, writing notes, and seeing patients can be overwhelming. The humanistic and altruistic values that medical students have when they enter medical school can be lost as they take on so much responsibility. They can start to see patient interactions as obstacles that get in the way of their other work requirements. During their clinical years, medical students decide what field they will ultimately pursue. For students to make an informed decision about a career in surgery, they need to know what surgeons do, why they do it, and how surgery differs from other branches of medicine. It is important for them to be aware of what the life of a surgeon entails and whether it is possible for them to balance a surgical career with a rewarding family life.
Surgical Residency
Beginning residents are confronted with a seemingly unbearable workload, and they experience exhaustion to the point where the patient may seem like ‘‘the enemy.’’ At the same time, they must learn how to establish strong trusting relationships with patients. For the first time, they face the challenge of accepting morbidity and death that may have resulted directly from their own actions. It is important that residents learn ways to communicate their experience to friends and family, who may not understand the details of a surgeon’s work but can provide valuable support. The mid-level resident confronts the ethical management of ascending levels of responsibility and risks, along with increasing emphasis on technical knowledge and skills. It is at this level that the surgical education process is challenged to deal with the resident who does not display the ability to gain the skills required to complete training as a surgeon. Residents at this level also must deal with the increasing level of responsibility to the more junior residents and medical students who are dependent on them as teacher, organizer, and role model. All of this increasing responsibility comes at a time when the resident must read extensively, maintain a family life, and begin to put long-range plans into practice in preparation for the last rotation into the chosen final career path. The senior surgical resident should have acquired the basics of surgical technique and patient management, accepting nearly independent responsibility for patient care. The resident at this level must efficiently and fairly coordinate the functioning team, engage in teaching activities, and work closely with all complements of the staff. As far as ethics education is concerned, residents at this stage should be able to teach leadership, teamwork, and decision-making. They should be prepared to take on the value judgments that guide the financial and political aspects of the medical and surgical practice.
The Complete Surgeon
The trained surgeon must be aware of the need to differentiate between the business incentives of medical care and doing what is right for a sick individual. As financial and professional pressures become more intense, the challenge increases to appropriately prioritize and balance the demands of patient care, family, education, teaching, and research. For example, how does the surgeon deal with the choice between attending a child’s graduation or operating on an old patient who requests him rather than an extremely well-trained associate who is on call? How many times do surgeons make poor choices with respect to the balance of family vs work commitments? Someone else can
competently care for patients, but only parents can be uniquely present in the lives of their children. Time flies, and surgeons must often remind themselves that their lives and the lives of their family members are not just a dress rehearsal.
Knowing When to Quit
A 65-year-old surgeon who maintains a full operating and office schedule, is active in community and medical organizations, and has trained most of her surgical colleagues is considering where to go next with her career. Recently, her hospital acquired the equipment to allow robotic dissection in the area where she does her most complicated procedures. She has just signed up to learn this new technology, but is beginning to reflect on the advisability of doing this. How long should she continue at this pace, and how does she know when to slow down and eventually quit operating and taking the responsibility of caring for patients? Murray Brennan summarizes the dilemma of the senior surgeon well. The senior surgeon is old enough and experienced enough to do what he does well. He yearns for the less complicated days where he works and is rewarded for his endeavors. He becomes frustrated by restrictive legislation, the tyranny of compliance, and the loss of autonomy. Now regulated, restricted, and burdened with compliance, with every medical decision questioned by an algorithm or guideline, he watches his autonomy of care be ever eroded. Frustrated at not being able to provide the care, the education, and the role model for his juniors, he abandons the challenge.
Finishing with Grace
Each surgeon should continuously map a career pathway that integrates personal and professional goals with the outcome of maintaining value, balance, and personal satisfaction throughout his or her professional career. He or she should cultivate habits of personal renewal, emotional self-awareness, and connection with colleagues and support systems, and must find genuine meaning in work to combat the many challenges. Surgeons also need to set an example of good health for their patients. Maintaining these values and healthy habits is the work of a lifetime. Rothenberger describes the master surgeon as a person who not only knows when rules apply, recognizes patterns, and has the experience to know what to do, but also knows when rules do not apply, when they must be altered to fit the specifics of an individual case, and when inaction is the best course of action. Every occasion is used to learn more, to gain perspective and nuance. In surgery, this is the rare individual who puts it all together, combining the cognitive abilities, the technical skills, and the individualized decision-making needed to tailor care to a specific patient’s illness, needs, and preferences despite incomplete and conflicting data. The master surgeon has an intuitive grasp of clinical situations and recognizes potential difficulties before they become major problems. He prioritizes and focuses on real problems. He possesses insight and finds creative ways to manage unusual and complex situations. He is realistic, self-critical, and humble. He understands his limitations and is willing to seek help without hesitation. He adjusts his plans to fit the specifics of the situation. He worries about his decisions, but is emotionally stable.
Cystic Disorders of the Bile Ducts
 OVERVIEW
OVERVIEW
Cystic disorders of the bile ducts, although rare, are well-defined malformations of the intrahepatic and/or extrahepatic biliary tree. These lesions are commonly referred to as choledochal cysts,which is a misnomer, as these cysts often extend beyond the common bile duct (choledochus).
EPIDEMIOLOGY
Cystic disorders of the bile ducts account for approximately 1% of all benign biliary disease. Also, biliary cysts are four times more common in females than males. The majority of patients (60%) with bile duct cysts are diagnosed in the first decade of life, and approxi-mately 20% are diagnosed in adulthood.
CLASSIFICATION
Cystic dilatation of the bile ducts occurs in various shapes—fusi-form, cystic, saccular, and so on—and in different locations through-out the biliary tree. The most commonly used classification is the Todani modification of the Alonso-Lej classification.
ETIOLOGY
The exact etiology of biliary cysts is unknown.
CLINICAL PRESENTATION
The initial clinical presentation varies significantly between children and adults. In children, the most common symptoms are intermittent abdominal pain, nausea and vomiting, mild jaundice, and an abdom-inal mass. The classical triad of abdominal pain, jaundice, and a pal-pable abdominal mass associated with choledochal cyst is observed in only 10% to 15% of children, and it is rarely seen in adults. Symp-toms in adults often mimic those seen in patients with biliary tract disease or pancre-atitis.
SURGICAL MANAGEMENT
The definitive treatment of bile duct cysts usually includes surgical excision of the abnormal extrahepatic bile duct with biliary-enteric reconstruction. This approach relieves biliary obstruction, prevent-ing future episodes of cholangitis, stone formation, or biliary cirrho-sis and thus interrupting the inflammatory liver injury cycle. It also stops pancreatic juice reflux, and more importantly, it removes tissue at risk of malignant transformation.
Transanal Endoscopic Microsurgery for Rectal Tumors

Cancer of the rectum is the fifth most common form of cancer in adults worldwide. In 2012, an estimated 40,300 new rectal cancers will be diagnosed in the US with a median age 69 years. Five-year survival rates for rectal cancer are high for early stage disease (90% for Stage I disease) but drop significantly with worsening stage (7% for metastatic Stage IV disease). Recently, advances in neoadjuvant and adjuvant therapy have decreased the rate of local recurrence and improved long-term survival for some patients. Although the treatment for rectal cancer has become increasingly multimodal, surgical excision of the primary tumor remains essential for eradication of disease.
For a long time there has been a debate about the best surgical approach to early stage rectal cancer, whether treatment should involve radical excision (excision of the rectum) or local excision (tumor alone). Proponents of radical surgery argue that excision of the rectum with its surrounding lymphatic drainage offers the best chance for cure. On the other hand, advocates of local excision feel that a less-aggressive approach can avoid the potential ramifications of major pelvic surgery such as sepsis, poor anorectal function, sexual dysfunction, and difficulty with urination and can eliminate the potential need for a permanent stoma. Although the debate has gone back and forth on the adequacy of local excision, there is a growing body of scientific data that suggests that local excision can be sufficient in patients with early rectal cancer of the mid and distal rectum with good histologic features and preoperative imaging (computed tomography, magnetic resonance imaging, and endorectal ultrasound) that shows no evidence of lymph node involvement.
Traditionally, transanal excision has been performed with the conventional technique using traditional equipment. Although this conventional technique can give surgeons operative access to most distal rectal lesions, it can be difficult to conduct on mid-rectal tumors or in large patients with a deep buttock cleft. The technical difficulties experienced under such circumstances can lead to poor visualization, inadequate margins, or specimen fragmentation. In response to the technical limitations of conventional transanal excision, in the 1980s Professor Gehard Buess from Tubingen, Germany, began to develop the technique of transanal endoscopic microsurgery (TEM).

In collaboration with the Richard Wolf Company in Germany, Dr Buess developed the specialized instruments necessary to perform endoscopic surgery transanally. TEM was introduced into clinical practice in 1983, and was gradually implemented in several European countries and eventually introduced in North America and Asia. The last decade has witnessed international growth in the application of TEM yielding a significant amount of scientific data to support its clinical merits and advantages and also shedding some light on its limitations.
Câncer de Esôfago
Epidemiologia, Diagnóstico Precoce e a Complexidade do Tratamento Multimodal
Autor: Prof. Dr. Ozimo Gama
Categoria: Oncologia Cirúrgica / Cirurgia do Aparelho Digestivo
Tempo de Leitura: 9 minutos
Introdução
O esôfago, um tubo musculomembranoso de aproximadamente 25 a 30 centímetros, desempenha a função vital de transportar o bolo alimentar da hipofaringe ao estômago através de peristalse coordenada. Apesar de sua anatomia aparentemente simples, desprovida de serosa, este órgão é sítio de uma das neoplasias mais agressivas e desafiadoras para o cirurgião do aparelho digestivo: o câncer de esôfago. Esta patologia é caracterizada por sua latência clínica. Em fases iniciais, a doença é assintomática, o que retarda o diagnóstico e compromete o prognóstico. Para o estudante de medicina e o residente de cirurgia, compreender a dualidade histológica predominante — Carcinoma Epidermoide (CEC) versus Adenocarcinoma — e seus respectivos fatores de risco é fundamental para a suspeição clínica e o rastreamento adequado.
Epidemiologia e o Cenário Brasileiro
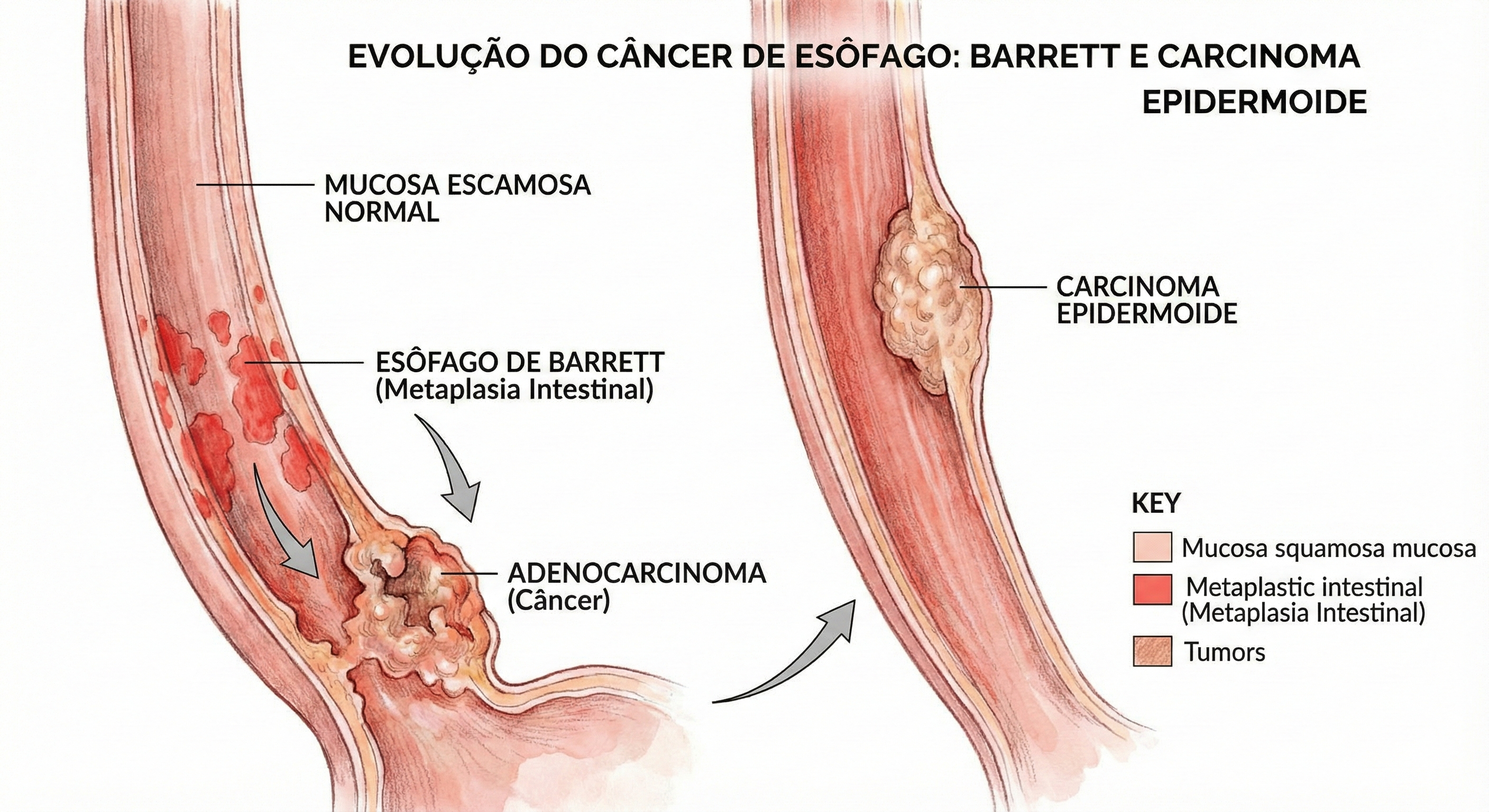
O câncer de esôfago é uma questão de saúde pública global, com alta incidência em regiões do “cinturão do câncer de esôfago” (que se estende da China ao norte do Irã). No Brasil, a doença mantém-se relevante e letal. Dados atualizados da Estimativa 2023-2025 do Instituto Nacional de Câncer (INCA) projetam cerca de 10.990 novos casos anuais no país. A incidência é marcadamente maior no sexo masculino, ocupando a 6ª posição entre os tipos de câncer mais frequentes nos homens (excetuando-se o câncer de pele não melanoma). Historicamente, o Carcinoma Epidermoide representa a grande maioria dos casos (cerca de 96% em séries históricas brasileiras), intimamente ligado ao tabagismo e etilismo. Contudo, observamos uma transição epidemiológica importante: o Adenocarcinoma distal tem apresentado um crescimento exponencial, impulsionado pela epidemia de obesidade e pela Doença do Refluxo Gastroesofágico (DRGE) que culmina no Esôfago de Barrett.
Fatores de Risco e Prevenção
A gênese do câncer esofágico é multifatorial, e a prevenção passa pela mitigação destes agentes:
- Tabagismo e Etilismo: A combinação destes dois fatores tem efeito sinérgico, multiplicando exponencialmente o risco para o tipo Epidermoide.
- Hábitos Alimentares: O consumo frequente de bebidas em temperaturas muito elevadas (comum em certas culturas regionais brasileiras) causa dano térmico crônico à mucosa. Dietas pobres em frutas e vegetais também são fatores predisponentes.
- Condições Precursoras:
- Acalasia: A estase alimentar crônica promove inflamação da mucosa.
- Tilose: Hiperqueratose palmoplantar associada a alto risco de CEC.
- Esôfago de Barrett: A metaplasia intestinal causada pelo refluxo ácido crônico é a lesão precursora do Adenocarcinoma.
- Outros: Síndrome de Plummer-Vinson, ingestão de cáusticos e infecção pelo HPV.
Quadro Clínico: O Desafio do Silêncio
O grande obstáculo no manejo do câncer de esôfago é a ausência de sintomas precoces. A distensibilidade da parede esofágica permite que o tumor cresça significativamente antes de causar obstrução. Quando sintomático, o paciente tipicamente apresenta:
- Disfagia Progressiva: Inicialmente para sólidos, evoluindo para pastosos e líquidos.
- Perda Ponderal: Frequentemente severa (>10% do peso corporal), devido à disfagia e ao catabolismo tumoral.
- Odinofagia e Dor Retroesternal: Indicativos de invasão local ou ulceração.
Propedêutica e Diagnóstico
O padrão-ouro para o diagnóstico é a Endoscopia Digestiva Alta (EDA) com biópsia.
Para o cirurgião e endoscopista, o uso de cromoscopia é vital. O Lugol é utilizado para corar o epitélio escamoso normal (rico em glicogênio), deixando áreas neoplásicas ou displásicas “não coradas” (amarelo-claras), facilitando a biópsia dirigida no Carcinoma Epidermoide. Já o Azul de Toluidina ou métodos digitais (NBI/FICE) auxiliam na detecção do Barrett e Adenocarcinoma precoces. O estadiamento deve ser rigoroso, utilizando Tomografia Computadorizada (tórax e abdome superior) e, idealmente, a Ecoendoscopia (Ultrassom Endoscópico) para avaliar a invasão da parede (T) e linfonodos regionais (N), além do PET-CT para exclusão de metástases à distância.
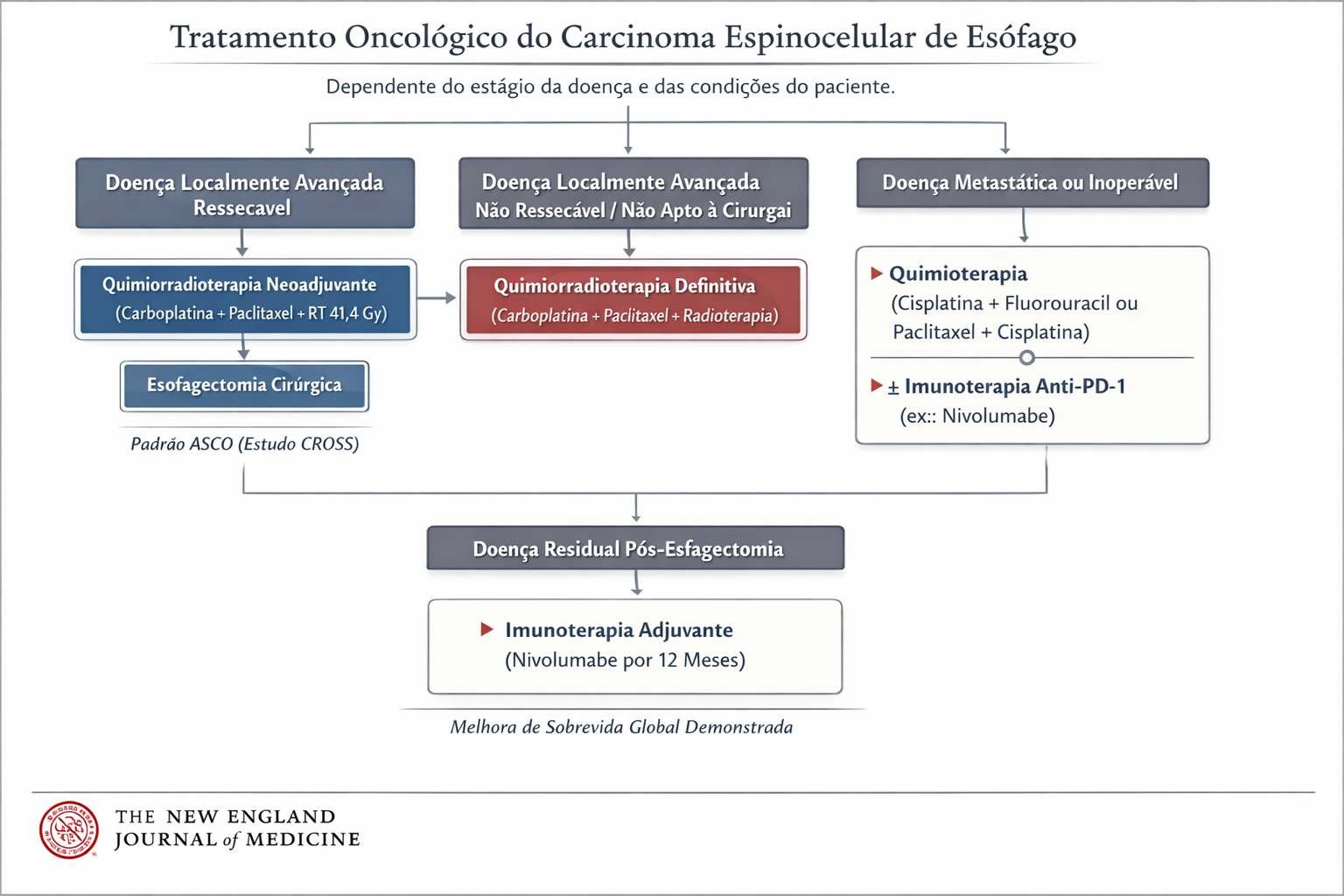
Abordagem Terapêutica: Multimodalidade
O tratamento depende estritamente do estadiamento e da localização tumoral (Cervical, Torácico ou Junção Esôfago-Gástrica).
- Doença Precoce (Tis/T1a): Pode ser passível de Ressecção Endoscópica (Mucosectomia ou ESD), preservando o órgão com taxas de cura elevadas (98%).
- Doença Localmente Avançada: A cirurgia isolada raramente é suficiente. O padrão atual envolve Terapia Neoadjuvante (Quimioterapia + Radioterapia pré-operatória) seguida de Esofagectomia com Linfadenectomia. A cirurgia é de alta complexidade, podendo ser realizada por via aberta, laparoscópica ou robótica (técnicas de Ivor Lewis ou McKeown).
- Doença Metastática ou Irressecável: O foco torna-se paliativo. A inserção de próteses autoexpansíveis (stents) endoscópicos restaura a via oral e a dignidade do paciente. A radioterapia e braquiterapia também desempenham papel no controle local da disfagia e sangramento.
Pontos-Chave para a Prática Cirúrgica
- Rastreamento: Pacientes com DRGE crônico (há mais de 5-10 anos) ou sintomas de alarme devem ser submetidos a endoscopia para rastreio de Barrett.
- Anatomia: O esôfago não possui serosa, o que facilita a invasão precoce de estruturas mediastinais (traqueia, aorta, pericárdio).
- Diagnóstico: Disfagia em adulto deve ser investigada com EDA imediatamente; não assuma benignidade sem visualização direta.
Conclusão
O câncer de esôfago exemplifica a necessidade da medicina moderna ser multidisciplinar. O cirurgião do aparelho digestivo não atua isolado, mas em concerto com o oncologista clínico, o radio-oncologista e o endoscopista. O diagnóstico precoce continua sendo a arma mais poderosa; contudo, mesmo em estágios avançados, a evolução das técnicas cirúrgicas e das terapias adjuvantes tem oferecido novas perspectivas de sobrevida e qualidade de vida aos nossos pacientes.
“A abordagem cirúrgica do esôfago foi, até recentemente, uma história de frustração. (…) O esôfago é um órgão que tolera a cirurgia mal, exceto quando executada com precisão absoluta.” — Ivor Lewis (1946), cirurgião galês que revolucionou o tratamento do câncer de esôfago com a técnica de esofagectomia transtorácica.
Gostou ❔Nos deixe um comentário ✍️ , compartilhe em suas redes sociais e|ou mande sua dúvida pelo 💬 Chat On-line em nossa DM do Instagram.
Hashtags: #CancerDeEsofago #CirurgiaDoAparelhoDigestivo #Oncologia #Esofagectomia #MedicinaBaseadaEmEvidencias
PÓLIPOS COLORRETAIS
Os pólipos colorretais são estruturas que se projetam na superfície da camada mucosa do intestino grosso, podendo ser neoplásicos ou não. Foi Morson, em 1976, quem melhor estabeleceu uma classificação para os diversos tipos de pólipos e a importância da progressão adenoma-câncer. Os pólipos foram divididos em: pólipos neoplásicos, caracterizados pelos adenomas e os carcinomas, e os pólipos não-neoplásicos, que incluem os tipos epiteliais hamartomatosos, inflamatórios, hiperplásicos ou metaplásicos. Os pólipos adenomatosos, que correspondem a cerca de 70% de todos os pólipos, são conhecidamente lesões pré-malignas que antecedem, em 10 a 15 anos, o câncer colorretal. Por conta dessa progressão lenta, a detecção de lesões pré-neoplásicas no intestino grosso é relevante na prevenção do surgimento e complicações do câncer colorretal. Os pólipos podem ser ressecados (polipectomia) antes da sua malignização, diminuindo sobremaneira a taxa de morbimortalidade do câncer colorretal.

A colonoscopia é o padrão-ouro para o diagnóstico do câncer colorretal e para a detecção e ressecção endoscópica das lesões precursoras. A realização de polipectomias e biópsias permite, através da histopatologia, avaliar o tipo histológico, o grau de displasia e as margens de ressecção a fim de quantificar seu potencial de malignização. O câncer colorretal é a quinta neoplasia maligna mais frequente no Brasil, e se estima que 26.990 novos casos tenham sido diagnosticados no ano de 2008, o que evidencia sua alta frequência. Estes valores correspondem a um risco estimado de 13 casos novos a cada 100 mil homens e 15 para cada 100 mil mulheres. Associado a isso, a grande maioria dos tumores malignos se origina dos adenomas, e a detecção e retirada precoces evitam a progressão para o câncer.
Retromuscular Prefascial Mesh Hernia Repair (Jean RIVES – René STOPPA)
An incisional hernia is usually defined as a chronic postoperative defect of the abdominal wall through which intra-abdominal viscera protrude. Progress in surgical techniques, even with laparoscopic surgery, has not led to the elimination of incisional hernias. On the contrary, the incidence of this complication seems to be increasing as more major and lengthy operations are being performed, especially in elderly patients with concomitant organic disease. The incidence of this condition has been reported to be as high as 11% of all laparotomies. Surgical repair is difficult in the patient with a large abdominal wall defect, especially if the herniated viscera has “lost its right of domain” in the abdominal cavity. It must be remembered that surgical repair of an incisional hernia is not the same thing as closure of a laparotomy. Weakening of the abdominal wall and the consequences of decreased abdominal pressure on diaphragmatic mobility and respiratory function must also be considered. Placement of a prosthetic mesh is essential because without mesh, the recurrence rate is prohibitive, varying from 30% to 60%. The which is the subject of this article, was popularized by Jean Rives and has been used in our department since 1966.
RIVES_STOPPA_HERNIA_REPAIR
SIGMOID DIVERTICULITIS : OPTIONS OF TREATMENT

Sigmoid diverticulitis is a common disease which carries both a significant morbidity and a societal economic burden. Recently published data indicate that sigmoid diverticulitis does not mandate surgical management after the second episode of uncomplicated disease as previously recommended. Rather, a more individualized approach, taking into account frequency, severity of the attacks and their impact on quality of life, should guide the indication for surgery. On the other hand, complicated diverticular disease still requires surgical treatment in patients with acceptable comorbidity risk and remains a life-threatening condition in the case of free peritoneal perforation. Laparoscopic surgery is increasingly accepted as the surgical approach of choice for most presentations of the disease and has also been proposed in the treatment of generalized peritonitis. There is not sufficient evidence supporting any changes in the approach to management in younger patients. Conversely, the available evidence suggests that surgery should be indicated after one attack of uncomplicated disease in immunocompromised individuals.
SIGMOID DIVERTICULITIS_ REVIEW ARTICLE
Ethics in Surgery : R.I.S.K.
Renewed public attention is being paid to ethics today. There are governmental ethics commissions, research ethics boards, and corporate ethics committees. Some of these institutional entities are little more than window dressing, whereas others are investigative bodies called into being, for example, on suspicion that financial records have been altered or data have been presented in a deceptive manner. However, many of these groups do important work, and the fact that they have been established at all suggests that we are not as certain as we once were, or thought we were, about where the moral boundaries are and how we would know if we overstepped them. In search of insight and guidance, we turn to ethics. In the professions, which are largely self-regulating, and especially in the medical profession, whose primary purpose is to be responsive to people in need, ethics is at the heart of the enterprise.
Responsibility to the patient in contemporary clinical ethics entails maximal patient participation, as permitted by the patient’s condition, in decisions regarding the course of care. For the surgeon, this means arriving at an accurate diagnosis of the patient’s complaint, making a treatment recommendation based on the best knowledge available, and then talking with the patient about the merits and drawbacks of the recommended course in light of the patient’s life values. For the patient, maximal participation in decision making means having a conversation with the surgeon about the recommendation, why it seems reasonable and desirable, what the alternatives are, if any, and what the probable risks are of accepting the recommendation or pursuing an alternative course.
This view of ethically sound clinical care has evolved over the latter half of the 20th century from a doctor-knows-best ethic that worked reasonably well for both patients and physicians at a time when medical knowledge was limited and most of what medicine could do for patients could be carried in the doctor’s black bag or handled in a small, uncluttered office or operating room. What practical steps can be taken by clinicians to evaluate patient attitudes and behavior relative to the patient’s cultural context so that the physician and patient together can reach mutually desired goals of care? Marjorie Kagawa-Singer and her colleagues at the University of California, Los Angeles, developed a useful tool for ascertaining patients’ levels of cultural influence. It goes by the acronym RISK:
Resources: On what tangible resources can the patient draw, and how readily available are they?
Individual identity and acculturation: What is the context of the patient’s personal circumstances and her degree of integration within her community?
Skills: What skills are available to the patient that allow him to adapt to the demands of the condition?
Knowledge: What can be discerned from a conversation with the patient about the beliefs and customs prevalent in her community and relevant to illness and health, including attitudes about decision making and other issues that may affect the physician-patient relationship.
TRATAMENTO DA TROMBOSE HEMORROIDÁRIA
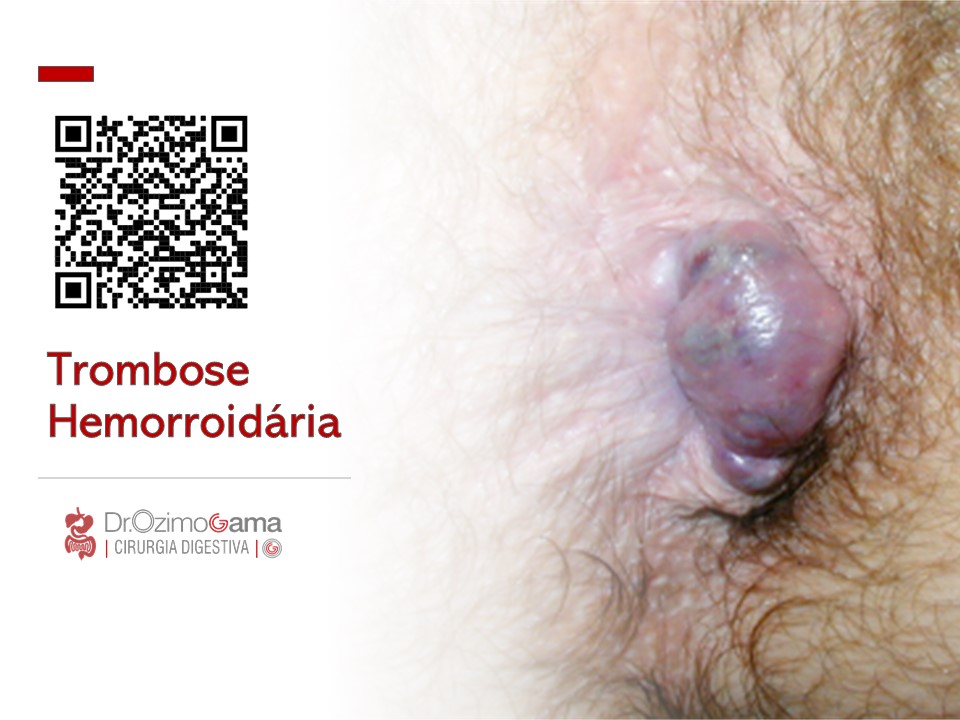
A trombose hemorroidária é uma condição dolorosa e desconfortável que ocorre quando um coágulo de sangue se forma dentro de uma hemorróida. Essa condição é mais comum em gestantes, pessoas com constipação intestinal crônica, e em situações que aumentam a pressão intra-abdominal, como exercícios físicos intensos e levantamento de peso. Neste artigo, exploraremos as causas, sintomas e opções de tratamento para a trombose hemorroidária, ajudando você a entender melhor essa condição e a buscar a melhor abordagem para o seu caso.
Causas da Trombose Hemorroidária
A trombose hemorroidária geralmente está relacionada a fatores de estilo de vida e hábitos pessoais. Os principais gatilhos incluem:
- Obstipação (prisão de ventre): O esforço excessivo para evacuar aumenta a pressão nas veias do ânus, e as fezes endurecidas podem causar traumatismo no tecido anal.
- Gravidez: A pressão adicional no abdômen durante a gravidez pode contribuir para o desenvolvimento da trombose.
- Esforços prolongados e levantamento de peso: Atividades que aumentam a pressão intra-abdominal são fatores de risco.
- Higiene inadequada: A falta de cuidados apropriados na região anal pode exacerbar a condição.
- Fatores adicionais: Permanecer sentado por longos períodos, consumo excessivo de alimentos picantes e bebidas alcoólicas, e prática de sexo anal.
Sintomas da Trombose Hemorroidária
Os principais sinais de trombose hemorroidária incluem:
- Dor intensa na região anal: A dor é geralmente súbita e pode ser bastante severa.
- Sangramento: Frequentemente observado durante a evacuação.
- Inchaço e aumento de volume: Um nódulo na região anal pode se tornar arroxeado ou preto, indicando a presença de um trombo.
Tratamentos Indicados
O tratamento da trombose hemorroidária varia conforme a gravidade da condição. Entre as abordagens recomendadas estão:
- Uso de analgésicos e pomadas anestésicas: Para alívio da dor e desconforto.
- Banhos de assento: Utilizar água morna para aliviar os sintomas e reduzir o inchaço.
- Correção dos hábitos alimentares: Aumentar a ingestão de fibras e líquidos para prevenir a obstipação.
- Tratamento cirúrgico: Em casos mais graves, pode ser necessário realizar uma cirurgia para remover a hemorróida e o trombo.
Se você apresenta sintomas semelhantes, é crucial consultar um médico para uma avaliação adequada e receber o tratamento adequado.
Gostou ❔ Nos deixe um comentário ✍️, ou mande sua dúvida pelo 💬 Chat On-line.
Lembre-se: A informação aqui fornecida é para orientação geral. Sempre consulte seu médico para aconselhamento específico sobre sua situação.
Não Deixe Sua Saúde Esperar! Entre em Contato Conosco Agora!
☎️ CHAT ONLINE 📞
Entre em contato conosco através da nossa central de atendimento dedicada. Nossos especialistas estão prontos para fornecer orientações personalizadas e responder a todas as suas perguntas. Juntos, podemos trabalhar para garantir o melhor para a sua saúde.
🩺(98)991304454 & (98)988664454📲
ATENDIMENTO REMOTO (TELEMEDICINA)
🤳🏻 Agende com os nossos #especialistas pelo WhatsApp ou Telefone
📲 👩🏽⚕️ Clínico: (98) 9 9130 4454
📲 👨🏻⚕️ Cirúrgico: (98) 9 8866 4454
#TromboseHemorroidária #SaúdeDigestiva #TratamentoHemorroidário #BemEstar #CuidadosComASaúde
VEJA AQUI ONDE FAZER UMA AVALIAÇÃO ESPECIALIZADA E RECEBER UMA SEGUNDA OPINIÃO
BILIARY-ENTERIC ANASTOMOSIS
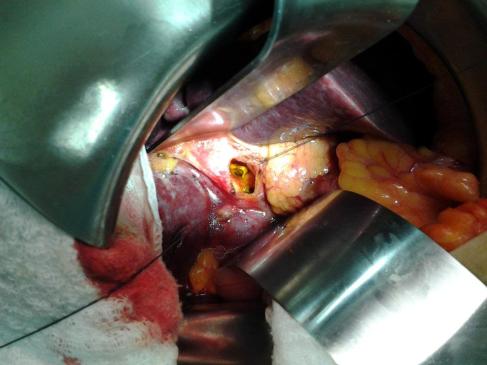 The operative conduct of the biliary-enteric anastomosis centers around three technical steps: 1) identification of healthy bile duct mucosa proximal to the site of obstruction; 2) preparation of a segment of alimentary tract, most often a Roux-en-Y jejunal limb; and 3) construction of a direct mucosa-to-mucosa anastomosis between these two. Selection of the proper anastomosis is dictated by the indication for biliary decompression and the anatomic location of the biliary obstruction. A right subcostal incision with or without an upper midline extension or left subcostal extension provides adequate exposure for construction of the biliary-enteric anastomosis. Use of retractors capable of upward elevation and cephalad retraction of the costal edges are quite valuable for optimizing visual exposure of the relevant hilar anatomy.
The operative conduct of the biliary-enteric anastomosis centers around three technical steps: 1) identification of healthy bile duct mucosa proximal to the site of obstruction; 2) preparation of a segment of alimentary tract, most often a Roux-en-Y jejunal limb; and 3) construction of a direct mucosa-to-mucosa anastomosis between these two. Selection of the proper anastomosis is dictated by the indication for biliary decompression and the anatomic location of the biliary obstruction. A right subcostal incision with or without an upper midline extension or left subcostal extension provides adequate exposure for construction of the biliary-enteric anastomosis. Use of retractors capable of upward elevation and cephalad retraction of the costal edges are quite valuable for optimizing visual exposure of the relevant hilar anatomy.

Division of the ligamentum teres and mobilization of the falciform ligament off the anterior surface of the liver also facilitate operative exposure; anterocephalad retraction of the ligamentum teres and division of the bridge of tissue overlying the umbilical fissure are critical for optimal visualization of the vascular inflow and biliary drainage of segments II, III, and IV. Cholecystectomy also exposes the cystic plate, which runs in continuity with the hilar plate. Lowering of the hilar plate permits exposure of the left hepatic duct as it courses along the base of segment IVb. In cases of unilateral hepatic atrophy as a result of long-standing biliary obstruction or preoperative portal vein embolization, it is critical to understand that the normal anatomic relationships of the portal structures are altered. In the more common circumstance of right-sided atrophy, the portal and hilar structures are rotated posteriorly and to the right; as a result, the portal vein, which is typically most posterior, is often encountered first; meticulous dissection is necessary to identify the common bile duct and hepatic duct deep within the porta hepatis.
BILIARY-ENTERIC ANASTOMOSIS_THECNICAL ASPECTS
GASTROINTESTINAL STROMAL TUMORS (GIST)
INTRODUÇÃO
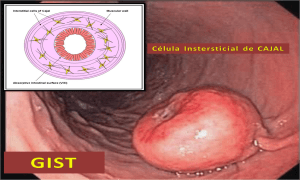
GIST, da sigla em inglês gastrointestinal stromal tumors, pertence a um grupo de tumores chamados sarcoma de partes moles. Essa neoplasia se diferencia dos outros tipos de tumores por iniciar-se na parede dos órgãos, junto às camadas musculares do trato gastrointestinal, mais especificamente, nas células do plexo mioenterico, chamadas células de Cajal. Tais células são responsáveis pela motilidade intestinal, sendo consideradas o marca-passo do trato gastrointestinal.
O tumor de GIST é relativamente raro, com estudos atuais mostrando uma prevalência anual em torno de 20 a 40 casos por milhão de habitantes. É mais comum entre pessoas de 50 a 60 anos de idade, sendo extremamente raros até os 20 anos. Por representar um tumor raro, recomenda-se que seja tratado por serviços especializados com cirurgiões do aparelho digestivo, que tenham experiência multidisciplinar na condução e no tratamento dos pacientes com este tumor.
O GIST pode se originar em qualquer local do trato gastrointestinal, do esôfago ao ânus. Em relação à distribuição, 50% a 60% das lesões são provenientes do estômago, 20% a 30% do intestino delgado, 10% do intestino grosso, 5% do esôfago e 5% de outros locais da cavidade abdominal.
DIAGNÓSTICO
A apresentação clínica dos pacientes portadores de GIST não é especifica e depende da localização e do tamanho do tumor. O GIST tem uma característica biológica que é uma mutação genética, com ativação do proto-oncogene Kit e a superexpressão do receptor tirosina quinase (c-Kit). Geralmente, o diagnóstico é feito por uma biópsia da lesão, que a depender da localização, pode ser feita por endoscopia, colonoscopia, ou ecoendoscopia. A tomografia computadorizada do abdômen é importante para avaliação da extensão do tumor e também pode ser utilizada em alguns casos para realização de biópsia do tumor. Não apresentam sinais e/ou sintomas específicos. Podem causar náuseas, vômitos, hemorragias intestinais (vômitos com sangue ou evacuações com sangue ou fezes enegrecidas), sensação de plenitude após alimentação, dor e distensão abdominal, ou presença de uma massa ou tumor palpável no abdômen.
TRATAMENTO
O tratamento padrão para pacientes com GIST não metastático, ou seja, não provenientes de outros órgãos, é a ressecção cirúrgica completa da lesão. Muitas vezes é necessária a cirurgia radical e de grande porte, com a retirada de estruturas e órgãos aderidos, oferecendo a maior chance de cura. O tratamento com imatinib, e mais atualmente ao sunitinib, é utilizado para doença metastática ou irressecável, com intuito de diminuir o tamanho da lesão para que a cirurgia possa ser realizada em melhores condições locais. Tais drogas também podem ser utilizadas após a cirurgia. Para o tratamento sistêmico pode ser necessário estudo genético específico para saber qual a mutação presente no tumor, com intuito de guiar a terapia em relação à dose e tipo de medicação utilizada.
FATORES DE RISCO
Não há fatores de risco diretamente relacionados a essa neoplasia. Manter hábitos de vida saudáveis, uma alimentação balanceada e a prática de exercícios físicos ajudam, de maneira geral, na prevenção do câncer.
PARA MAIS INFORMAÇÕES: http://www.gistsupport.org/
Avanços no tratamento cirúrgico das METÁSTASES HEPÁTICAS DE ORIGEM COLORRETAL
O câncer colorretal é o terceiro tumor mais frequente no ocidente. Cerca de 50% dos pacientes desenvolvem metástases hepáticas na evolução da doença, as quais são responsáveis por, no mínimo, dois terços das mortes. O avanço nas técnicas cirúrgicas e a melhora dos esquemas quimioterápicos têm permitido oferecer tratamento com intuito curativo a um número cada vez maior de pacientes. Os avanços recentes do tratamento das metástases hepáticas, incluindo estratégias para aumentar as ressecções (por exemplo: embolização da veia porta, ablação por radiofrequência, hepatectomia em dois tempos, quimioterapia de conversão e estratégia inversa de tratamento) e hepatectomias na presença de doença extra-hepática possibilitam uma melhor sobrevida dos pacientes.
TRANSPLANTE DE FÍGADO
Este artigo é destinado a pacientes que irão passar por um transplante hepático e seus familiares. Ele visa esclarecer dúvidas comuns e fornecer informações importantes para enfrentar a experiência de forma mais tranquila e informada.
1. Quando está indicado o transplante?
O transplante hepático é recomendado em casos de:
- Cirrose Hepática: Quando exames mostram função hepática diminuída ou sintomas como ascite, sangramento digestivo, encefalopatia hepática ou peritonite bacteriana.
- Hepatocarcinoma: Tumores originários do fígado, muitas vezes associados à cirrose, podem ser tratados com transplante.
- Colangite Esclerosante e Obstrução Intratável de Vias Biliares: Doenças que causam obstrução das vias biliares e infecções graves.
- Hepatite Fulminante e Perda do Fígado Transplantado: Em casos de hepatite grave ou perda do enxerto transplantado dentro de 30 dias, a urgência é priorizada.
2. Quais são as contra-indicações ao transplante hepático?
Não é indicado realizar o transplante em situações como:
- Doença avançada em outros órgãos.
- Tumores fora do fígado.
- Abuso atual de drogas ou álcool.
- Incapacidade de seguir orientações médicas.
- Infecção ativa (o transplante pode ser realizado após a infecção ser controlada).
A idade avançada não é mais uma contra-indicação absoluta, mas deve ser avaliada individualmente.
3. A fila de transplante
Atualmente, a fila de transplante no Brasil é organizada pelo sistema Meld/Peld, que prioriza pacientes com base na gravidade da doença. A fila é subdividida por grupo sanguíneo (A, B, AB, O) e compatibilidade com o tamanho do paciente. Pacientes com grupo sanguíneo raro (AB) podem receber órgãos de todos os grupos.
4. O fígado “não ideal” (marginal)
Órgãos “não ideais” ou marginais podem ter características menos perfeitas, como mais gordura ou doadores com condições subótimas. Eles são destinados a pacientes com necessidades urgentes, como aqueles com tumores hepáticos.
5. A equipe
A equipe de transplante é composta por diversos profissionais, incluindo médicos, enfermeiros, nutricionistas, psicólogos e fisioterapeutas. Cada paciente passa por avaliações detalhadas de todos esses profissionais.
6. Como proceder em caso de emergências durante a espera pelo transplante
Em situações urgentes, dirija-se ao pronto-socorro ou entre em contato com sua equipe médica. As emergências incluem:
- Vômitos com sangue.
- Fezes com sangue ou escurecidas.
- Queda de pressão, mal-estar súbito.
- Colangite (febre, dor abdominal, icterícia).
- Peritonite (infecção abdominal).
7. As reuniões com a Coordenação de Enfermagem de Transplantes
Reuniões regulares são realizadas para pacientes na fila e seus familiares, oferecendo a oportunidade de trocar experiências, fazer perguntas e receber atualizações sobre a lista de espera.
8. A doação de órgãos através de doador em morte encefálica
A doação é um ato voluntário feito com consentimento familiar. O paciente deve estar em morte encefálica, uma condição onde não há atividade cerebral, mas o coração e outros órgãos ainda funcionam. A entidade responsável é o Rio Transplante e os dados do doador são confidenciais.
9. Chamada para o transplante
Mantenha-se disponível e acessível para a equipe de transplante, com telefone atualizado e a uma distância máxima de duas horas do hospital. Caso seja chamado, esteja preparado para o possível ajuste no órgão doado.
A CIRURGIA DE TRANSPLANTE HEPÁTICO
A cirurgia dura entre 5 a 8 horas e é dividida em duas etapas principais:
- Captação: Retirada do fígado doado, que pode ser considerado apto, marginal ou inapto.
- Transplante: O fígado doente é retirado e o novo órgão é implantado, com a realização das anastomoses das veias, artéria hepática e via biliar.
Pós-operatório Imediato
Você será monitorado na UTI por aproximadamente 48 horas. Equipamentos como tubos respiratórios, eletrodos, sondas e drenos serão usados para garantir segurança e monitoramento.
Pós-operatório
A internação média é de 2 semanas, variando conforme o paciente. É importante realizar exames regularmente e seguir orientações médicas para movimentação e exercícios respiratórios.
Medicação
Os imunosupressores, fornecidos pelo SUS, são essenciais para evitar a rejeição do transplante. Familiarize-se com o processo de obtenção e renovação desses medicamentos. Outras medicações de rotina devem ser providenciadas pela família.
Intercorrências após o Transplante
Monitorar sinais de rejeição e infecções é crucial. Mantenha-se saudável, evite álcool e siga as orientações médicas rigorosamente.
Alta Hospitalar
Antes da alta, você receberá orientações detalhadas e agendamentos para consultas e exames. Siga as recomendações de fisioterapia, nutrição e outros cuidados necessários.
Seguimento Inicial e Tardio
O acompanhamento pós-transplante é fundamental. As consultas variam ao longo do tempo, com exames laboratoriais e visitas regulares ao hospital.
Efeitos Colaterais
Os imunosupressores podem causar efeitos colaterais, como tremores e aumento da glicose. Informe seu médico sobre qualquer efeito adverso e não suspenda a medicação por conta própria.
Cuidados Gerais
Controle o peso, colesterol, glicose e pressão arterial. Evite bebidas alcoólicas, use máscara em locais públicos, evite contato com pessoas doentes e exposição solar excessiva. Mantenha acompanhamento ginecológico e dentário regular e consulte seu médico antes de tomar novos medicamentos. Este artigo é uma referência para ajudar você a entender e gerenciar o processo de transplante hepático. Mantenha-se em contato com sua equipe médica para qualquer dúvida ou preocupação.
Telas de Baixa Gramatura: PHS e UHS
EVOLUÇÃO HISTÓRICA DA HERNIORRAFIA INGUINAL
As hérnias não diminuem com o tempo, muito pelo contrário – o estado de saúde do paciente só tende a piorar, aumentando o risco cirúrgico – e não existe medicação para tratá-las. Os primeiros registros do tratamento cirúrgico das hérnias abdominais datam de 1500 a.C, mencionadas no Papiro de Ebers. Em 100 d.C. Celso, realizando os primórdios da cirurgia convencional, extirpava o saco herniário e deixava intactos o cordão e o testículo. Já em 700 d.C. , numa conduta mais agressiva, Pablo de Egina, sacrificava o testículo. Utilizando o princípio da cauterização dos tecidos pelo calor, Albucasis em 1000 d.C., expunha o saco herniário e o cauterizava. Com o advento da técnica asséptica registra-se, em 1869, a realização por Lister da primeira hérnia estrangulada em caráter de urgência com princípios antissépticos. O primeiro esboço de padronização da técnica operatória das hérnias abdominais ocorre a partir da publicação dos estudos de Edoardo Bassini, em 1887, primeiro estudo de reparo de hérnias com suturas. A técnica se propaga pelo mundo mas a deficiente comunicação e as múltiplas modificações levam a resultados negativos. Já em 1940, Earle Shouldice, usando quatro planos de reforço, revoluciona a técnica com tensão, principalmente após 1950 com um melhor entendimento da anatomia, porém observam-se ainda recorrências altas, acima de 10%. Em 1967, René Stoppa e Jean Rives, utilizam a técnica pré-peritoneal com a introdução de um novo conceito: a prótese. Uma tela gigante recobrindo todos os possíveis orifícios herniários, obtendo excelente taxa de recidiva, às custas da necessidade de incisão mediana e descolamento amplo pré-peritoneal.
PADRÃO OURO
Somente em 1984 Irving Lichtenstein, por via anterior, utiliza uma tela de polipropileno. Esta técnica foi considerada uma grande evolução e passou, nos anos 90, a ser considerado o Padrão Ouro nos reparos das hérnias inguinais possibilitando, pela primeira vez, o reparo ambulatorial com anestesia local e sedação. Com o inicio da cirurgia videolaparoscópica no início dos anos 90, desenvolveram-se diversas técnicas utilizando-se a tela pela técnica laparoscópica. Devido aos altos custos e complexidade do procedimento cirúrgico e anestésico em comparação à técnica por via aberta, estas não se estabeleceram como melhor opção. Finalmente, em 1997, Arthur Gilbert, inicia o sistema PHS (“Prolene Hernia System”) que reúne as vantagens quanto a recidiva do reparo pré-peritoneal, a simplicidade de fixação da técnica de plug e eficácia da técnica de tela plana através de um reparo tridimensional com uma tela dupla colocada pela via anterior. Dois anos mais tarde, ocorre a publicação dos primeiros resultados do PHS – `Hernia Institute of Florida – USA, firmando o aspecto inovador e a eficácia da tela dupla, otimizando o conforto e segurança do paciente e proporcionando retorno mais precoce às atividades laborativas e utilizando facilmente anestesia local e sedação.
Veja AQUI COMO ESCOLHER A PRÓTESE para seu paciente com Hérnia Abdominal.
Diagnóstico Diferencial dos Tumores do Mediastino
A existência de cistos e tumores primários do mediastino tem vindo a ser relatada com uma incidência crescente. Os avanços das técnicas radiológicas, incluindo a TC e a RM, aumentaram singularmente a capa-cidade de avaliar pré – operatoriamente a natureza e a extensão das lesões do mediastino. Por outro lado, os progressos terapêuticos têm sido relacionados com um diagnóstico mais precoce e com uma maior efetividade dos regimes de radioterapia e de quimioterapia.
ARTIGO DE REVISÃO_TUMORES DO MEDIASTINO
PREVENÇÃO DO TROMBOEMBOLISMO NA CIRURGIA DO CÂNCER DO APARELHO DIGESTIVO
ARTIGO DE REVISÃO_TVP_CÂNCER DO APARELHO DIGESTIVO
Tromboembolismo venoso é complicação frequente após tratamento cirúrgico em geral e, de um modo especial, na condução terapêutica do câncer. A cirurgia do aparelho digestivo tem sido referida como potencialmente indutora desta complicação. Ela tem maior representatividade em determinados segmentos anatômicos e nas condições em que se associam fatores de risco dos pacientes. A prevenção do tromboembolismo é tema de grande importância na prática diária dos cirurgiões. Várias são as formas físicas e medicamentosas que podem ser utilizadas. Nos últimos anos abordagens novas, tanto em relação às manobras físicas como em posologia medicamentosa, têm sido estudadas com boa metodologia. Estes novos enfoques ainda são pouco divulgados e talvez pouco conhecidos pela maioria dos cirurgiões. No câncer a importância desse tema é ainda maior que nas doenças benignas. A Medicina Baseada em Evidências incorpora dados obtidos com base nas mais recentes revisões sistemáticas disponíveis na literatura originando várias formas de contribuições científicas. BOM ESTUDO.
Lesão de Vias Biliares na Colecistectomia: Prevenção e Tratamento
A via laparoscópica tem sido reconhecida como padrão de excelência para a colecistectomias. Phillipe Mouret foi quem primeiro a realizou em 1987, mas outros procedimentos já haviam sido realizados por laparoscopia e foram descritos por ginecologistas. Desenvolvida no final da década de 80 e início dos anos 90, a videolaparoscopia mudou os conceitos de acesso cirúrgico e campo operatório, introduzindo a concepção de “cirurgia minimamente invasiva”.A colecistectomia é um dos procedimentos cirúrgicos mais realizados no mundo. Com o advento da videolaparoscopia, tornou-se uma cirurgia menos traumática, mais estética, com períodos mais curtos de internação. Em contrapartida, observou-se o aumento da incidência de lesões de via biliar extra-hepática quando comparado ao procedimento aberto, fato preocupante devido à morbidade elevada desse tipo de lesão, cuja mortalidade não é desprezível.
O RELATO CIRÚRGICO

DESCRIÇÃO DO ATO OPERATÓRIO – RELATO CIRÚRGICO
O relato cirúrgico deve incluir informações detalhadas e precisas para garantir uma documentação completa e eficaz. É prejudicial descrever “oficiosamente” o ato operatório, isto é, fazer descrição sumariíssima apenas dos tempos cirúrgicos básicos com apresentação do mesmo relatório para todos os procedimentos idênticos. É preciso criticar com veemência relatos cirúrgicos em que constem apenas “cirurgia feita pela técnica habitual”. Valiosos detalhes são omitidos e se perdem para consultas, pesquisas e esclarecimentos. Deve-se evitar “descrição” prévia, injustificável em todos os casos. O ato cirúrgico será registrado como dissertação minuciosa das táticas e técnicas operatórias usadas, dos acidentes cirúrgicos, das dificuldades técnicas, daquilo que foi visto e realizado do início ao fim do procedimento. Pela sua importância, tal relatório poderá ser refeito em ocasião de mais calma e propícia à reflexão, atentando-se ao maior zelo pela legibilidade.O documento deve conter:
- Identificação do Paciente: Nome completo, idade, número de prontuário e outras informações pessoais relevantes.
- Nome do Procedimento Cirúrgico: Identificação clara do procedimento realizado.
- Diagnóstico: Condição clínica ou patologia que motivou a cirurgia.
- Nome do Cirurgião e da Equipe: Inclusão dos nomes do cirurgião principal, auxiliares, e membros da equipe de enfermagem.
- Horário de Início e Fim da Operação: Registre com precisão os horários para controle do tempo operatório.
- Estado Geral do Paciente: Descrição breve do estado geral do paciente antes e após o procedimento.
Aspectos a Evitar:
- Descrição Sumária: Evitar a descrição excessivamente resumida do ato operatório. Cada relato deve ser específico e adaptado ao procedimento realizado, não devendo ser padronizado para todos os casos semelhantes.
- Relatos Padrão: Evitar o uso de frases genéricas como “cirurgia feita pela técnica habitual”, que omitem detalhes essenciais e dificultam futuras consultas e pesquisas.
Detalhamento do Relato:
- Condições do Paciente: Descrição das condições do paciente antes e após a cirurgia.
- Afecções Concomitantes: Registro de qualquer condição adicional ou comorbidade presente.
- Tempo de Início e Fim: Hora exata de início e término da operação.
- Posição do Paciente e Uso de Coxim: Descrição da posição do paciente e do uso de dispositivos de suporte.
- Aspecto da Afecção: Grau de inflamação, disseminação e gravidade da afecção tratada.
- Produtos de Anti-sepsia: Detalhamento dos produtos utilizados para anti-sepsia.
- Via de Acesso: Descrição da via de acesso utilizada.
- Uso de Eletrocautério: Registro do uso de eletrocautério durante o procedimento.
- Fios e Suturas: Tipos e características dos fios e suturas utilizados.
- Técnica Cirúrgica: Descrição minuciosa da técnica empregada.
Exames e Materiais:
- Radiológicos Transoperatórios: Descrição dos exames radiológicos realizados durante a operação.
- Materiais e Peças Cirúrgicas: Registro de peças obtidas para histopatologia, biópsias, secreções colhidas, e tipo de sutura empregada, incluindo aquelas no fechamento da ferida cirúrgica.
- Objetos Relacionados a Crimes: Classificação e rotulagem de objetos que possam indicar crime para envio ao instituto médico-legal ou à autoridade policial.
- Desenhos Esquemáticos: Se possível, incluir desenhos esquemáticos para ilustrar aspectos importantes da cirurgia.
Aspectos Adicionais:
- Lesões por Arma Branca e Trajetos de Projetis: Descrição detalhada das lesões e trajetos internos, se aplicável, incluindo a extração de projéteis e corpos estranhos.
- Solicitação de Exame Histopatológico: Anotar a solicitação para exame histopatológico das peças cirúrgicas que requerem estudo diagnóstico.
- Cabeçalho e Itens da Folha de Descrição: Preencher com data, hora, duração da cirurgia, forma de anestesia, nomes dos auxiliares e outros profissionais, e assinatura com carimbo.
Importância do Relato:
A descrição cirúrgica deve ser um relato detalhado e de valor científico, que inspire confiança e credibilidade. A equipe deve conferir todo o material cirúrgico, incluindo gazes e compressas, antes e depois da operação, para garantir que nenhum corpo estranho permaneça no paciente. Intercorrências durante o ato cirúrgico devem ser anotadas no prontuário. A folha de descrição cirúrgica, quando bem preenchida, é um documento essencial para comprovar os procedimentos realizados, além de ser crucial para a cobrança dos gastos pelo serviço de faturamento e para a defesa em caso de dúvidas, demandas judiciais ou processos ético-profissionais.
“Ex nihilo nihil fit”
Explore nosso canal de vídeos cirúrgicos e palestras associadas ao blog do cirurgião. Compartilhe e participe: linktr.ee/TheSurgeon
#Medicine #Surgery #GeneralSurgery #DigestiveSurgery #TheSurgeon #OzimoGama
PREVENÇÃO DO CÂNCER DO INTESTINO GROSSO
O cólon, incluindo o reto, é o sítio mais freqüente de tumores primários do que qualquer outro órgão do corpo humano. Trata-se do quinto tipo de tumor maligno mais freqüente no Brasil.Segundo dados do Instituto Nacional do Câncer, estima-se que ocorrem no Brasil, cerca de 20.000 casos novos de câncer do intestino grosso (ou colorretal, ou do cólon e do reto) e que cerca de 7.000 brasileiros morrem por conta da doença anualmente. A chance de uma pessoa desenvolver câncer do intestino grosso ao longo de sua vida é de, em média, 1 em 20. O risco de se desenvolver câncer do intestino grosso após os 50 anos é de cerca de 1%.
POR QUE PREVENIR?
O câncer colorretal é um mal silencioso. A maioria dos tumores do intestino grosso não leva a qualquer sintoma até que tenha atingido um tamanho considerável o que diminui as chances de cura. A chance de obter cura para os indivíduos com câncer colorretal e com sintomas é de cerca de 50% e pouco melhorou nos últimos 50 anos apesar dos avanços alcançados no seu diagnóstico e tratamento. Por outro lado, a chance de curar um indivíduo para o qual foi feito diagnóstico de câncer antes de ele desenvolver sintomas é de 80%. Por isso, a melhor forma de se reduzir a chance de morrer de câncer colorretal é através de seu diagnóstico precoce. Só é possível diagnosticar precocemente se praticamos a prevenção, conhecida no meio médico como rastreamento. A maioria dos casos de câncer colorretal se origina a partir de precursores benignos, os pólipos. Se os pólipos forem removidos, o câncer pode ser evitado.
QUEM TEM MAIOR RISCO DE DESENVOLVER CÂNCER COLORRETAL?
Eis os grupos de indivíduos com maior chance de desenvolver câncer do cólon e do reto:
Toda a população com mais de 50 anos;
Os indivíduos com história familiar de:câncer do intestino,pólipos do intestino,câncer do endométrio (útero),câncer de mama, e câncer de ovário.
Os pacientes com doença inflamatória intestinal de longa evolução
De um modo geral, quanto mais jovens forem os antecedentes familiares dos tumores acima relacionados, maior o risco de se ter o tumor.
Existem também evidências acerca do papel das gorduras saturadas na origem do câncer do intestino grosso. A dieta pobre em gordura animal e rica em fibras (legumes, verduras, cereais e frutas) é fator protetor contra o câncer do intestino. Modernamente, a American Society of Cancer elaborou um modelo de dieta rica em frutas, vegetais e fibras e pobre em gorduras para prevenção do câncer colorretal.
Prevenção do câncer colorretal: Recomendações dietéticas
Limitar a ingestão de gordura em 25-30% das calorias diárias. Aumentar a quantidade e variedade de frutas e vegetais (5 porções diárias); Ingerir 20-30 gramas de fibras por dia; Introduzir 3 gramas de carbonato de cálcio por dia.
EXISTE RELAÇÃO COM A CONSTIPAÇÃO?
Nenhuma. Pacientes constipados não têm maior chance de vir a ter câncer do intestino grosso exclusivamente por causa da constipação. No entanto, entende-se que a permanência de carcinógenos (normalmente presentes na dieta) ingeridos por qualquer pessoa em contato com a parede do intestino por mais tempo, como acontece com os indivíduos constipados, pode teoricamente aumentar as chances de transformação maligna. Portanto, uma vez que a melhor forma de tratar a constipação intestinal é através da dieta de fibras, que protege contra o câncer do intestino grosso, pode-se dizer que combater a constipação provavelmente previne o câncer.
COMO SE FAZ A PREVENÇÃO?
Através de exames preventivos. Os exames devem ser solicitados pelo seu médico seja ele generalista ou especialista. Existem diretrizes ou protocolos de sociedades médicas já bem estabelecidos para esse fim. Cabe ao seu médico escolher qual a melhor forma de prevenção para você: ou seja quais exames serão solicitados e com qual freqüência eles devem ser realizados. Os exames que podem ser utilizados são:
a pesquisa de sangue oculto nas fezes,
a retossigmoidoscopia, e
a colonoscopia.
QUEM DEVE FAZER O QUÊ E QUANDO?
Cabe a seu médico e você decidirem qual o melhor programa de prevenção do câncer do intestino grosso para você e sua família. Procure conhecer seus antecedentes familiares de doenças graves. Se você não tem antecedente familiar de câncer do intestino grosso ou pólipos, a prevenção pode começar aos 50 anos de idade. Se você tem mais de 50 anos e nunca preveniu, já é hora de faze-lo. Se você tem um parente próximo que teve câncer do intestino grosso antes dos 50 anos, procure seu médico e fale sobre isso com ele. Sua prevenção deverá ter início antes dos 50 anos e procure saber desde já mais detalhes do caso e se esse seu parente foi o único da família. Se você já fez uma colonoscopia e foram encontrados um ou mais pólipos, a essa altura você já deve saber quando repetir o exame. Se não, procure um GASTROENTEROLOGISTA, CIRURGIÃO DO APARELHO DIGESTIVO OU PROCTOLOGISTA.
Apendicectomia Convencional X Laparoscópica : Existe Vantagem?

A apendicite aguda é uma doença freqüente que acomete em sua maioria homens com uma idade média ao redor de 20 anos. O seu tratamento é cirúrgico e está bem estabelecido em sua abordagem convencional. O surgimento e o desenvolvimento da videolaparoscopia abriu uma nova opção para a abordagem cirúrgica dessa patologia, permitindo uma abordagem minimamente invasiva com todas as vantagens dessa técnica.
A primeira apendicectomia videolaparoscópica foi realizada há pouco mais de 20 anos. Nessas duas décadas muito se discutiu, e ainda discute-se, a respeito deste procedimento. Mesmo encontrando com freqüência vários estudos bem realizados na literatura, ainda não há um consenso a respeito das indicações precisas para a realização da apendicectomia laparoscópica; ou mesmo sobre qual método seria superior – o convencional ou o laparoscópico. No entanto, uma revisão atual da literatura nos permite observar que os novos estudos mostram a apendicectomia laparoscópica como um procedimento seguro e eficaz, que pode ser utilizado no tratamento da apendicite complicada em qualquer faixa etária e quando o diagnóstico é duvidoso. Por estes motivos, essa opção cirúrgica está ganhando cada vez mais aceitação sendo que vários trabalhos recentes apontam-na como procedimento de escolha no tratamento da apendicite aguda.
ARTIGO DE METANÁLISE
Úlcera Péptica Perfurada: Sutura ou Ressecção?
A perfuração tem sido a complicação da úlcera péptica mais operada nos últimos anos . Devido à grande eficiência dos novos medicamentos para o tratamento clínico das úlceras gastroduodenais, a cirurgia para o tratamento dessa doença tem ficado apenas para o caso de algumas complicações, principalmente a estenose e a perfuração. Também devido ao pequeno número de gastrectomias para o tratamento das úlceras pépticas, o treinamento dos jovens cirurgiões ficou prejudicado, sendo que esses têm pouca familiaridade com o procedimento. Devido a todos esses fatores, o tratamento cirúrgico da úlcera perfurada traz grandes dilemas ao cirurgião. A úlcera aguda perfurada , isto é , aquela que não apresenta o calo fibroso ao redor da perfuração, deve ser tratada com a simples sutura da lesão. Já a úlcera crônica perfurada deve ser tratada sempre que possível pela gastrectomia. Uma revisão da literatura mostrou que, em algumas situações, é prudente se evitar a ressecção gástrica e optar pela sutura. Essas situações podem ser resumidas em: inexperiência do cirurgião na realização de gastrectomia apropriada, cavidade abdominal muito contaminada, paciente em mau estado geral em que o prolongamento do ato operatório irá piorar o quadro clínico, pacientes com mais de 60 anos, mais de 24 horas de perfuração e perfuração gástrica ou duodenal maior que 5 milímetros. A sutura tem elevadas taxas de recidiva ulcerosa (+ de 50%) e baixas taxas de mortalidade, a vagotomia associada a alguma técnica de drenagem apresenta baixa mortalidade porém a taxa de recidiva ainda é alta (10%) e, finalmente, a gastrectomia parcial tem taxa de mortalidade pouco maior que a vagotomia porém a recidiva ulcerosa é extremamente baixa (<1%). A gastrectomia parcial é o procedimento por nós preferido quando a ressecção gástrica está indicada devido à sua segurança e às baixas taxas de recidiva. Podemos concluir, portanto, que o melhor tratamento para a úlcera péptica perfurada é aquele que leva em conta o tipo de perfuração, as condições clínicas do doente, as condições locais da cavidade abdominal e a experiência do cirurgião na realização da gastrectomia.
AVALIAÇÃO PRÉ-OPERATÓRIA
MEDICINA BASEADA EM EVIDÊNCIA_AVALIAÇÃO PRÉ_OPERATÓRIA

O médico CIRURGIÃO realiza a avaliação pré-operatória e define a necessidade de avaliação complementar, considerando a otimização das condições clínicas do paciente e a realização de exames complementares. Pacientes hígidos, com idade inferior a 40 anos, sem fatores de risco detectados na anamnese e no exame físico, a serem submetidos a cirurgias de pequeno porte, após a avaliação clínica básica poderão ser encaminhados à cirurgia após avaliação do Anestesiologista. Porém, nos casos em que o paciente tenha alguma comorbidade, idade maior de 60 anos, estado físico ASA II ou acima, obesidade, dependência funcional ou cirurgia de médio ou grande porte, estará indicado avaliação pré-operatória mais pormenorizada .
Colostomia Temporária: Quando está indicada a cirurgia de reversão?
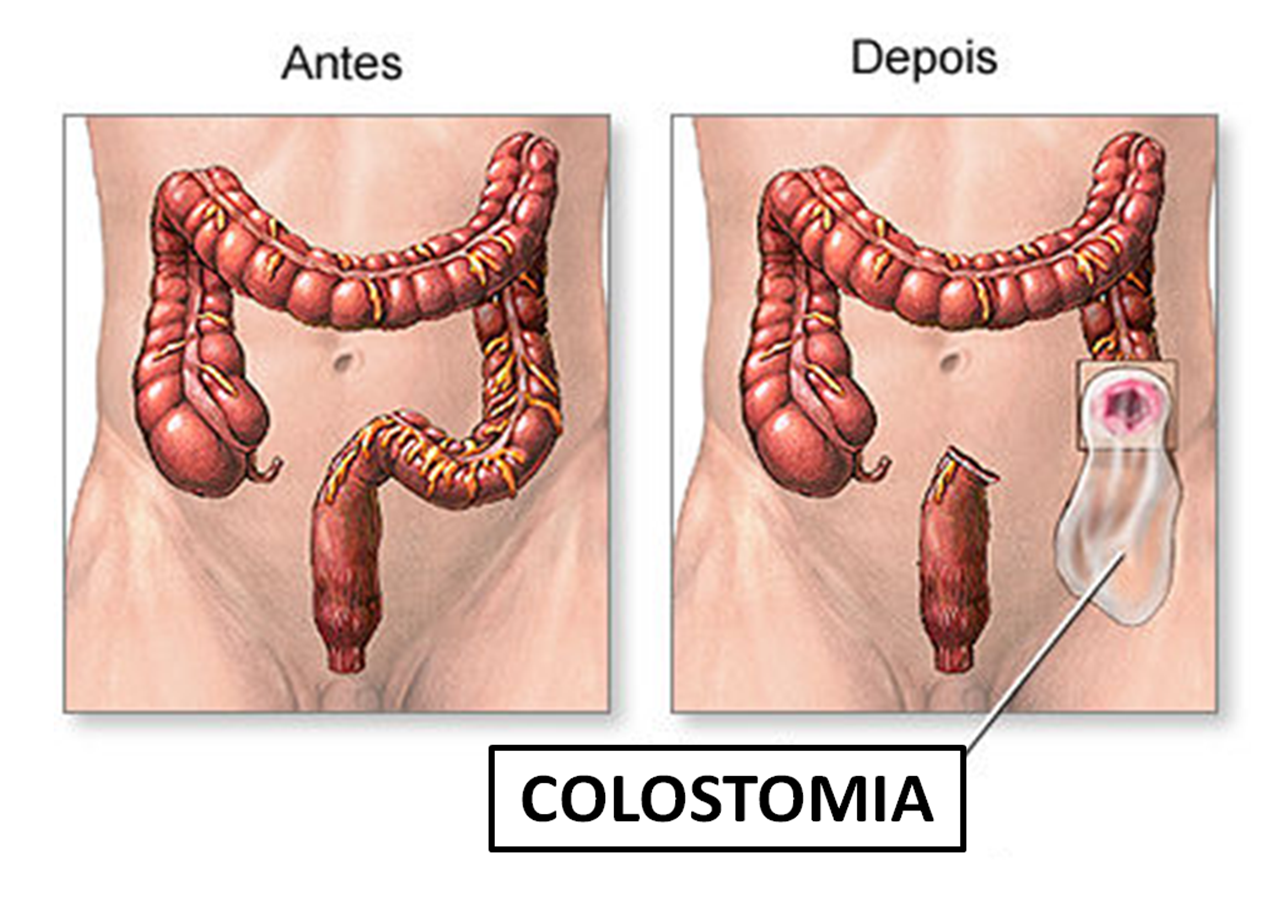
I. INTRODUÇÃO
Apesar de uma diminuição global nas últimas décadas do número de realizações de colostomias temporárias, esta ainda é uma técnica cirúrgica de grande importância no arsenal de opções terapêuticas do CIRURGIÃO DIGESTIVO & COLOPROCTOLOGISTA.
II. EVENTOS ADVERSOS RELACIONADOS
As colostomias, também conhecidas como ostomias, geralmente realizadas em caráter de urgência são desagradáveis para os pacientes e podem trazer uma série de eventos adversos pela sua presença, em especial o risco de infecção de parede abdominal, prolapso (saída) do intestino pela colostomia, oclusão intestinal e as hérnias (enfraquecimento da parede abdominal) para-estomais (ao redor da colostomia), variando a incidência desses eventos adversos em até 60% dos pacientes.
III. RECONSTRUÇÃO DO TRÂNSITO INTESTINAL
Até o momento não se encontra consenso na literatura médica em relação ao tempo ideal de fechamento de uma colostomia temporária. O período clássico de 8 a 12 semanas, encontrado na maioria das publicações, deve ser analisado com grande senso crítico. Os trabalhos científicos especializados identificam taxas de eventos adversos relacionados a cirurgia de fechamento da colostomia ou reconstrução do trânsito intestinal extremamente variadas, com índices que vão de 10% até quase 50% dos casos. O que podemos identificar a partir destes dados é que as cirurgias de decolostomias (cirurgia de reversão de colostomia) são cirurgias complexas e de difícil comparação entre os casos individuais em virtude da especificidade das indicações clínicas. Contudo os fatores inerentes ao próprio paciente, tais como:
1. idade (acima de 60 anos);
2. comorbidades associadas (presença de Diabetes e Hipertensão Arterial);
3. uso crônico de medicações (tais como Corticóides);
4. grau de desnutrição (Albumina sérica menor que 3,0 g/dl); e
5. doença de base que levou a cirurgia de colostomia exercem influência direta no aumento da morbidade (taxa de eventos adversos) dessas operações.
Desta forma, uma diverticulite aguda complicada, um tumor de cólon obstrutivo, uma lesão colônica por projétil de arma de fogo ou arma branca, ou ainda uma perfuração durante um exame endoscópico provocam, dependendo do paciente, respostas metabólicas e endócrinas variáveis, promovendo também efeitos diversos no processo de cicatrização das feridas no pós-operatórios. Portanto quando da programação das cirurgias de restituição do trânsito intestinal uma das avaliações clínicas de grande importância é a total recuperação do trauma cirúrgico anterior que levou a realização da colostomia que é peculiar de paciente para paciente.
IV. AVALIAÇÃO PRÉ-OPERATÓRIA
A programação do fechamento da colostomia através da cirurgia de DECOLOSTOMIA é realizada pela avaliação do estado clínico atual do paciente, assim também como a condição em que se encontram os segmentos intestinais envolvidos, que são apreciados pelos exames radiológicos contrastados (ENEMA OPACO – TRÂNSITO INTESTINAL) e endoscópicos (COLONOSCOPIA) da porção intestinal a ser reconstruída. Outra avaliação importante é que, do ponto de vista técnico, colostomias feitas em caráter de urgência e a presença de aderências intra-abdominais podem resultar na necessidade de ressecções adicionais de segmentos intestinais.
Técnicas de Reconstrução do Trânsito Intestinal
- Anastomose Colorretal
Este procedimento consiste na reconexão do cólon ao reto, permitindo que as fezes sejam eliminadas pelo ânus. Trata-se de uma técnica indicada para determinados pacientes, dependendo das condições específicas e da avaliação do cirurgião. - Rebaixamento do Cólon com Anastomose Coloanal
Essa técnica envolve o rebaixamento de uma parte do cólon e sua conexão direta ao canal anal. É uma alternativa recomendada em casos específicos. A utilização de ferramentas como a manometria anorretal pode auxiliar na indicação dessa abordagem. - Exteriorização do Reto e Anastomose em Segundo Tempo
Em situações em que a cirurgia inicial envolveu a remoção do reto, o cirurgião pode optar por exteriorizar o cólon. Posteriormente, em um segundo procedimento cirúrgico, realiza-se a anastomose entre o canal anal ou reto e o cólon restante, restabelecendo o trânsito intestinal.
Observação Importante
A escolha da técnica mais adequada é altamente individualizada, considerando as condições específicas do paciente, bem como a experiência e o julgamento técnico do cirurgião. Devido à complexidade dessas intervenções, tais procedimentos geralmente são conduzidos por profissionais especializados em CIRURGIA DO APARELHO DIGESTIVO & COLOPROCTOLOGIA.
V. PROGNÓSTICO
A cirurgia de reconstrução do trânsito intestinal após colostomia é um procedimento cirúrgico complexo com expressiva morbimortalidade. Os eventos adversos mais comuns da cirurgia de reversão de colostomia são as INFECÇÕES e os VAZAMENTOS DA ANASTOMOSE (FÍSTULAS). Os resultados da cirurgia de reconstrução intestinal segundo Gomes da Silva (2010) foram: tempo operatório médio de 300 minutos (variando de 180 a 720 minutos); a reconstrução do trânsito intestinal foi alcançado em 93% dos casos; a fístula anastomótica ocorreu em 7% e a infecção de sítio cirúrgico em 22%. A taxa de mortalidade, neste estudo foi de 3,4% ocorrendo principalmente por sepse abdominal ocasionada pela fístula. Dentre os fatores relacionados ao insucesso na reconstrução da colostomia a Hartmann observou-se associação significativa com a tentativa prévia de reconstrução (p = 0,007), a utilização prévia de quimioterapia (p = 0,037) e o longo tempo de permanência da colostomia (p = 0,025).
Referências: Fonseca et al. ABCD, 2017. & Silva et al. ABCD, 2010.
VEJA AQUI ONDE FAZER UMA AVALIAÇÃO ESPECIALIZADA E RECEBER UMA SEGUNDA OPINIÃO
Mais informações: Associação Brasileira de Apoio aos Ostomizados
Eventos Adversos na Clínica Cirúrgica
EVENTOS ADVERSOS # COMPLICAÇÕES

Introdução
O termo “Evento Adverso (EA)” cirúrgico é relativamente novo, mas o conceito de monitoramento dos resultados cirúrgicos, incluindo complicações pós-operatórias, é muito antigo. Desde 1732, existem referências a sistemas de coleta de informações hospitalares. Na Grã-Bretanha, estatísticas vitais datam de 1838, e já em 1850, a associação entre higiene das mãos e a transmissão de infecções foi estabelecida. Em 1854, os riscos de má higiene nos hospitais foram destacados, e em 1910, Ernest Codman defendeu a avaliação rotineira dos resultados negativos em cirurgias para melhorar a qualidade da assistência. Nos anos 1990, o interesse em erros e danos relacionados à saúde cresceu, mudando o foco das pesquisas para estratégias de enfrentamento e uma abordagem sistêmica ou organizacional.
Epidemiologia
Os EAs cirúrgicos contribuem significativamente para a morbidade pós-operatória, e sua avaliação e monitoramento frequentemente são imprecisos. Com a redução do tempo de permanência hospitalar e o aumento do uso de técnicas cirúrgicas inovadoras, especialmente minimamente invasivas e endoscópicas, a eficiência no monitoramento dos eventos adversos torna-se crucial. Revisões recentes identificaram que os EAs são desfavoráveis, indesejáveis, prejudiciais, impactam o paciente e estão associados ao processo de assistência à saúde, mais do que a um processo natural de doenças. A análise dos EAs é complexa devido à variabilidade dos sistemas de registro e às diversas definições na literatura científica para complicações pós-operatórias.
Custo e Efeitos de Medicina Legal
As complicações pós-operatórias resultam da interação de fatores dependentes do paciente, sua enfermidade e a atenção à saúde recebida. O estudo dos EAs cirúrgicos é relevante pela sua frequência, impacto considerável sobre a saúde dos pacientes e repercussão econômica no gasto social e sanitário. Além disso, os EAs servem como instrumento de avaliação da qualidade da assistência. Eventos adversos evitáveis, suscetíveis a intervenções de prevenção, são de maior interesse para a saúde pública. EAs cirúrgicos estão relacionados a acidentes intra-operatórios, complicações pós-operatórias imediatas ou tardias e ao fracasso da intervenção cirúrgica.
Nos Estados Unidos, um estudo em hospitais de Colorado e Utah calculou uma taxa de incidência de 1,9% para pacientes internados, e 3,0% para pacientes submetidos a cirurgia ou parto, com 54% dos EAs considerados evitáveis. Em 5,6% dos casos, os EAs resultaram em óbito. Na Austrália, a prevalência de internações cirúrgicas associadas a um EA foi de 21,9%, com 47,6% dos EAs classificados como altamente evitáveis. Na Espanha, um estudo em cirurgias de parede abdominal encontrou complicações em 16,32% dos pacientes.
Diferença entre Complicação e Evento Adverso
Complicações pós-operatórias surgem da interação entre fatores do paciente, da doença e da atenção recebida. Eventos Adversos, por outro lado, são desfavoráveis, indesejáveis e prejudiciais, resultantes do processo de assistência à saúde. Embora ambos afetem a recuperação, os EAs são frequentemente evitáveis com intervenções preventivas.
Conclusão
A segurança em cirurgia no Brasil é preocupante. Em 2003, 52,5% dos hospitais inspecionados pelo Conselho Regional de Medicina de São Paulo apresentaram condições físicas inadequadas. Hospitais de pequeno porte, que representam 62% dos estabelecimentos, enfrentam desafios significativos em termos de complexidade e densidade tecnológica.
Como Ernest Codman sabiamente afirmou: “A melhoria na assistência médica só pode ser alcançada com a análise sistemática dos resultados”. Esta frase histórica ressoa ainda hoje, destacando a importância da avaliação e monitoramento dos EAs cirúrgicos para a melhoria contínua da qualidade e segurança na assistência à saúde.
Tratamento Cirúrgico do HEMANGIOMA HEPÁTICO

Introdução
O hemangioma é o tumor hepático mais comum, identificado em 5% a 7% das necropsias. Sua incidência é maior entre a terceira e a quinta décadas de vida, com prevalência nas mulheres. Este tumor pode aumentar de tamanho durante a gravidez e com o uso de estrogênios.
Conceito
Hemangiomas hepáticos são tumores benignos dos vasos sanguíneos do fígado. Apesar de sua causa não estar completamente esclarecida, há indícios do papel dos hormônios sexuais em seu desenvolvimento. Observações como a presença de receptores de estrogênio em alguns hemangiomas e o aumento de tamanho durante a puberdade, gravidez e uso de anticoncepcionais sugerem essa relação.
Epidemiologia
A maioria dos hemangiomas hepáticos é única e mede menos de 4 cm de diâmetro, com apenas 10% sendo múltiplos e podendo alcançar até 27 cm. Hemangiomas gigantes são definidos como aqueles com mais de 4 cm de diâmetro. Em geral, o tamanho da maioria dos hemangiomas permanece inalterado ao longo do tempo.
Diagnóstico
O diagnóstico de hemangioma hepático é geralmente realizado por exames de imagem, como tomografia computadorizada e ressonância magnética. Esses exames identificam padrões típicos de impregnação nodular periférica e descontínua, com aumento gradual da impregnação. Na ressonância magnética, os hemangiomas tipicamente apresentam um sinal alto nas sequências ponderadas em T2. A cintilografia com hemácias marcadas também é precisa para hemangiomas maiores que 2 cm, mas raramente necessária.
Indicações de Tratamento Cirúrgico
A maioria dos hemangiomas não requer tratamento. Não há evidências para interromper o uso de anticoncepcionais hormonais ou evitar a gravidez em pacientes com hemangioma, mesmo em casos de tumores gigantes. Complicações são raras, mas incluem inflamação, coagulopatia, sangramento e compressão de estruturas vizinhas. O tratamento cirúrgico é indicado apenas em casos de sintomas significativos, crescimento tumoral, síndrome de Kasabach-Merritt, ou quando não é possível excluir malignidade.
Conclusões
Hemangiomas hepáticos, em sua maioria, são assintomáticos e não necessitam de intervenção. O tratamento cirúrgico, apesar de raramente necessário, é realizado em casos selecionados para evitar complicações maiores. A decisão cirúrgica deve ser cuidadosa, considerando os riscos operatórios. Como disse William Osler, “A prática da medicina é uma arte, não um comércio; uma vocação, não um negócio; uma chamada em que seu coração será exercitado igualmente com sua cabeça.”
O CIRURGIÃO (POEMA)

O CIRURGIÃO
Um corpo inerte aguarda sobre a mesa
Naquele palco despido de alegria.
O artista das obras efêmeras se apresenta.
A opereta começa, ausente de melodia
E o mascarado mudo trabalha com presteza.
Sempre começa com esperança e só términa com certeza.
Se uma vida prolonga, a outra vai-se escapando.
E nem sempre do mundo o aplauso conquistando
Assim segue o artista da obra traiçoeira e conquistas passageiras.
Há muito não espera do mundo os louros da vitória
Estudar, trabalhar é sua história, e a tua maior glória
Hás de encontrar na paz do dever cumprido.
Quando a vivência teus cabelos prateando
E o teu sábio bisturi, num canto repousando
Uma vez que sua missão vai terminando
Espera do bom Deus por tudo, a ti, seja piedoso.
SOIS VÓS INSTRUMENTO DA TUA OBRA.
.
Tratamento Cirúrgico da COLECISTITE AGUDA
I. INTRODUÇÃO
Os cálculos de vesícula (COLELITÍASE) estão presentes em mais de 10% da população ocidental e esta incidência aumenta com a idade. A colelitíase é a doença do aparelho digestivo com maior número de indicação cirúrgica. Anualmente, cerca de 200.000 colecistectomias são realizadas nos Brasil. Os fatores de risco para o surgimento dos cálculos são: obesidade, diabetes mellitus, uso de estrogênio, gravidez, doença hemolítica, hereditariedade e cirrose. Acomete principalmente as mulheres na idade reprodutiva.
São várias as complicações da colelitíase, entre elas:
1. COLECISTITE AGUDA
2. PANCREATITE AGUDA
3. COLEDOCOLITÍASE
4. FÍSTULAS INTERNAS
5. CÂNCER DA VESÍCULA
VEJA AQUI ONDE REALIZAR A CIRURGIA DE COLECISTECTOMIA COM CIRURGIÃO DO APARELHO DIGESTIVO
II. FISIOPATOLOGIA
A colecistite aguda é uma doença comum em emergências em todo o mundo. Na maioria dos casos, é causada pela inflamação da parede da vesícula secundária à impactação de um cálculo no ducto cístico obstruindo-o, o que causa uma crise repentina de dor abdominal, conhecido como ABDOME AGUDO.
Colecistite litiásica
A colecistite aguda está associada à colelitíase em mais de 90% dos casos. O quadro ocorre devido à obstrução do ducto cístico por um cálculo. Se a obstrução continua, a vesícula se distende e suas paredes tornam-se edematosas. O processo inflamatório inicia-se com espessamento da parede, eritema e hemorragia subserosa. Surgem hiperemia e áreas focais de necrose. Na maioria dos casos, o cálculo se desloca e o processo inflamatório regride. Se o cálculo não se move, o quadro evolui para isquemia e necrose da parede da vesícula em cerca de 10% dos casos. A formação de abscesso e empiema dentro da vesícula é conhecida como colecistite aguda gangrenosa. Com a infecção bacteriana secundária, principalmente por anaeróbios, há formação de gás que pode ocorrer dentro ou na parede da vesícula. Esse é um quadro mais grave conhecido com colecistite enfisematosa.
A colecistite aguda também pode ocorrer sem a presença de cálculos em cerca de 5% dos casos. Tem uma evolução mais rápida e frequentemente evolui para gangrena, empiema ou perfuração. Ocorre em pessoas idosas ou em estado crítico após trauma, queimaduras, nutrição parenteral de longa data, cirurgias extensas, sepses, ventilação com pressão positiva e a terapia com opioides também parece estar envolvida. A etiologia é confusa, mas a estase, a isquemia, a injúria por reperfusão e os efeitos dos mediadores pró-inflamatórios eicosanoides são apontados como causas.
VEJA AQUI ONDE REALIZAR A CIRURGIA DE COLECISTECTOMIA COM CIRURGIÃO DO APARELHO DIGESTIVO
III. QUADRO CLÍNICO
O quadro se inicia com uma cólica biliar caracterizada como dor no hipocôndrio direito com irradiação para escápula direita e região epigástrica. Como sintoma mais comum, o paciente apresenta dor e pressão no hipocôndrio direito, mais duradoura das que nas crises de cólica biliar a que ele frequentemente se refere. Esse é o primeiro sinal de inflamação da vesícula. A dor pode intensificar-se quando a pessoa respira profundamente e muitas vezes estende-se à parte inferior da escápula direita e à região epigástrica. A febre, assim como náuseas e vômitos, que podem ser biliosos, são habituais em 70% dos pacientes. A febre alta, os calafrios e a distensão abdominal com diminuição da peristalse costumam indicar a formação de um abscesso, gangrena ou perfuração da vesícula biliar. Nestas condições, torna-se necessária a cirurgia de urgência. A icterícia pode indicar coledocolitíase ou compressão externa do colédoco pela vesícula inflamada.
IV. AVALIAÇÃO DIAGNÓSTICA
O hemograma habitualmente apresenta leucocitose com desvio para esquerda. O hepatograma está alterado com elevação das transaminases, da fosfatase alcalina, bilirrubinas e amilase. A hiperbilirrubinemia pode ser devido à compressão extrínseca pelo processo inflamatório grave, pela coledocolitíase ou pela síndrome de Mirizzi, que é causada pela impactação de um cálculo no infundíbulo que pode fistulizar para o colédoco e obstruí-lo. A hiperamilasemia pode ocorrer devido à obstrução do ducto pancreático levando à pancreatite concomitante.
A ultrassonografia é o exame inicial e permite a identificação de alterações que não são visíveis no exame físico e permite uma classificação. É considerado o exame “ouro” nesses casos. Tem alta sensibilidade para a detecção de cálculos e o espessamento da parede que é considerado anormal quando maior que 4 mm . Também pode haver visualização de líquido perivesicular, distensão da vesícula, cálculos impactados no infundíbulo e o sinal de Murphy ultrassonográfico. Este sinal é relatado quando, após a identificação da vesícula inflamada, o ultrassonografista comprime o abdômen na topografia da mesma com o transdutor e o paciente refere dor intensa. A ultrassonografia laparoscópica intraoperatória tem sido usada no lugar da colangiografia no diagnóstico da coledocolitíase.
VEJA AQUI ONDE REALIZAR A CIRURGIA DE COLECISTECTOMIA COM CIRURGIÃO DO APARELHO DIGESTIVO
A colecistectomia (retirada cirúrgica da vesícula biliar) é o tratamento definitivo dos pacientes com colelitíase associada à colecistite aguda. Em geral, após sua hospitalização e preparo pré-operatório (hidratação, analgésicos e antibióticos) realiza-se a cirurgia nas primeiras 72 horas de início do quadro. A colecistectomia videolaparoscópica é o tratamento de escolha na colecistite aguda litiásica e alitiásica. A cirurgia videolaparoscópica tem como característica básica diminuir a agressão e consequente trauma cirúrgico. Tem sido demonstrada, nesta abordagem, uma menor repercussão orgânica, representada por menor reação metabólica, inflamatória e imunológica quando comparada a uma cirurgia aberta. Isto representa um grande benefício para o paciente, principalmente àqueles mais graves, já com comprometimento de órgãos e sistemas, mesmo nos pacientes com idade avançada. A taxa de conversão de cirurgia videolaparoscópica para cirurgia aberta é maior nos casos de colecistopatia calculosa aguda do que na crônica, podendo ocorrer até em 30% dos casos. O fator que mais dificulta a realização do procedimento videolaparoscópico é a alteração anatômica ou se não há uma adequada visualização das estruturas. A colecistite aguda associada ao sexo masculino, IMC > 30, idade superior a 60 anos, cirurgia abdominal prévia, ASA elevado, espessamento da vesícula maior que 4 mm e diabetes são considerados fatores de risco para a conversão para a cirurgia aberta.
VI. CONCLUSÃO
A colecistite aguda continua sendo uma doença com a qual o cirugião se depara frequentemente. A cirurgia videolaparoscópica veio mudar o manuseio e evolução dos pacientes tornando o pós-operatório mais curto e menos doloroso. A literatura médica tem levado alguns cirurgiões a retardarem a indicação cirúrgica, entretanto novos trabalhos, inclusive com análise de medicina baseada em evidências, têm demonstrado que a intervenção na primeira semana do início do quadro é a melhor conduta.
VEJA AQUI ONDE REALIZAR A CIRURGIA DE COLECISTECTOMIA COM CIRURGIÃO DO APARELHO DIGESTIVO
PERIOPERATIVE MEDICINE
ARTICLE REVIEW_ PERIOPERATIVE MANAGEMENT
The outcome of patients who are scheduled for gastrointestinal surgery is influenced by various factors, the most important being the age and comorbidities of the patient, the complexity of the surgical procedure and the management of postoperative recovery. To improve patient outcome, close cooperation between surgeons and anaesthesiologists (joint risk assessment) is critical. This cooperation has become increasingly important because more and more patients are being referred to surgery at an advanced age and with multiple comorbidities and because surgical procedures and multimodal treatment modalities are becoming more and more complex. The aim of this review is to provide clinicians with practical recommendations for day-to-day decision-making from a joint surgical and anaesthesiological point of view. The discussion centres on gastrointestinal surgery specifically.

 The risk of complications and mortality in bariatric surgery is associated with certain factors that are common to other patients and procedures, including age above 65 years, the presence of associated diseases (cardiovascular and pulmonary disease, chronic renal failure, liver cirrhosis, etc.), prior abdominal surgery, and the experience of the surgeon and the institution, especially concerning the ability to make an early diagnosis and address complications. The surgical complications observed in the early postoperative period following surgeries performed to treat severe obesity are similar to those associated with other major surgeries of the gastrointestinal tract. However, given the more frequent occurrence of medical comorbidities (such as diabetes, arterial hypertension, and sleep apnea), as well as the difficulty in making an early diagnosis of the complications (due to limitations of the clinical abdominal workup and imaging methods, such as ultrasonography and computed tomography, particularly in highly obese patients with body mass indices >50 kg/m²), these patients require special attention in the early post operative follow-up. Pulmonary thromboembolism, a complication associated with bariatric surgery, also requires greater attention from the medical team given the high mortality rate associated with this condition. Early diagnosis and appropriate treatment of these complications are directly associated with a greater probability of control.
The risk of complications and mortality in bariatric surgery is associated with certain factors that are common to other patients and procedures, including age above 65 years, the presence of associated diseases (cardiovascular and pulmonary disease, chronic renal failure, liver cirrhosis, etc.), prior abdominal surgery, and the experience of the surgeon and the institution, especially concerning the ability to make an early diagnosis and address complications. The surgical complications observed in the early postoperative period following surgeries performed to treat severe obesity are similar to those associated with other major surgeries of the gastrointestinal tract. However, given the more frequent occurrence of medical comorbidities (such as diabetes, arterial hypertension, and sleep apnea), as well as the difficulty in making an early diagnosis of the complications (due to limitations of the clinical abdominal workup and imaging methods, such as ultrasonography and computed tomography, particularly in highly obese patients with body mass indices >50 kg/m²), these patients require special attention in the early post operative follow-up. Pulmonary thromboembolism, a complication associated with bariatric surgery, also requires greater attention from the medical team given the high mortality rate associated with this condition. Early diagnosis and appropriate treatment of these complications are directly associated with a greater probability of control.